 I klinisk praksis møder vi et par sundhedstilstande med en sådan regelmæssighed, at vi måske ikke engang tænker os om, når vi ser de okulære manifestationer af dem: systemisk hypertension og dyslipidæmi.
I klinisk praksis møder vi et par sundhedstilstande med en sådan regelmæssighed, at vi måske ikke engang tænker os om, når vi ser de okulære manifestationer af dem: systemisk hypertension og dyslipidæmi.
Det er velkendt, at hypertension (HTN) og dyslipidæmi kan føre til mange forskellige morbiditeter, herunder myokardieinfarkt, slagtilfælde og skader på forskellige systemiske organer (især nyrerne). Begge disse tilstande belaster det kardiovaskulære system, hvilket kan forårsage vaskulære ændringer, som vi ofte ser i øjenplejen. (Husk på, at andre tilstande, nemlig diabetes mellitus, kan have lignende retinale forandringer og bør overvejes som en differentialdiagnose.)
Godt nok kan vi ofte observere “advarselstegn” i og omkring øjnene.
Virkninger på kardiovaskulærsystemet
For at forstå virkningen af HTN og dyslipidæmi i øjnene er vi nødt til at forstå, hvordan disse tilstande påvirker den traditionelle blodgennemstrømning gennem det kardiovaskulære system. Hypertension får blodet til at blive presset gennem karrene med et større tryk, mens dyslipidæmi får blodets viskositet til at stige.
– Hypertension. Forhøjet blodtryk, eller hypertension, er en meget almindelig tilstand, der ifølge Centers for Disease Control and Prevention (CDC) berører anslået 31,9 % af amerikanerne over 20 år.1
Blodtrykket kan måles med et automatiseret apparat eller et traditionelt blodtryksmåler og stetoskop. American Heart Association anbefaler, at blodtrykket bør måles på alle patienter over 20 år ved hver rutineundersøgelse og hvert andet år, uanset om der tidligere er stillet en hypertensionsdiagnose.2 To eller flere målinger af højt blodtryk indikerer en diagnose af HTN.3
Udtagelsen er, når der er tale om malign hypertension (hypertensiv nødsituation), hvilket betragtes som en medicinsk nødsituation og opstår, når den systoliske måling overstiger 180 mm Hg og/eller det diastoliske tal overstiger 110 mm Hg.4
HTN er en vigtig faktor for hjerte-kar-sygdomme, fordi det lægger ekstra belastning på hjertet og vaskulaturen. Det er også forbundet med myokardieinfarkt (MI) og cerebrovaskulære ulykker (CVA), eller slagtilfælde. Endvidere kan den belastning, som HTN forårsager på de forskellige organer, føre til betydelige skader og endog til svigt. Nyresvigt er en alvorlig følge af forhøjet blodtryk – især i den hypertensive akutfase.
– Hyperlipidæmi. CDC anslår, at 27,9 % af amerikanerne har højt kolesteroltal eller hyperlipidæmi.1 Ved hyperlipidæmi er der typisk ingen symptomer, der bemærkes af patienten.
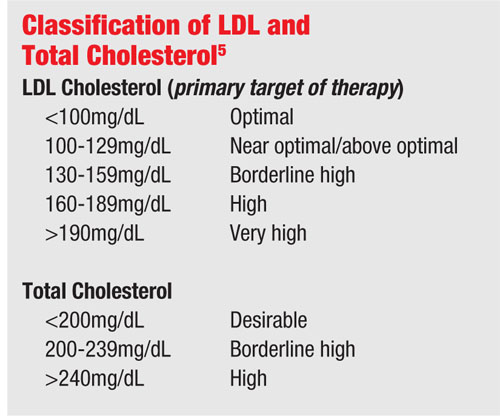
Kolesterol måles ved rutinemæssig fasteblodlaboratorieanalyse. De to mest bekymrende mål for hyperlipidæmi er low-density lipoprotein (LDL) og triglycerider.
Low-density lipoprotein anses for at være den “dårlige” form for kolesterol (i modsætning til det “gode” high-density lipoprotein) og fører til åreforkalkning, dvs. fortykkelse af arterievæggene. Det sker, når LDL trænger ind i arterievæggene gennem beskadigede forbindelser i de endothelceller, der beklæder arterievæggen. Den tilbageværende fortykkelse indsnævrer kanalen og nedsætter blodgennemstrømningen gennem karret, hvilket kan føre til et infarkt.
Eksponerede triglyceridniveauer kan også øge blodets viskositet. Da dette er tilfældet, indgår triglycerider ofte i lipidpanelet til blodprøver, og en værdi på 150 mg/dL eller mindre er normal.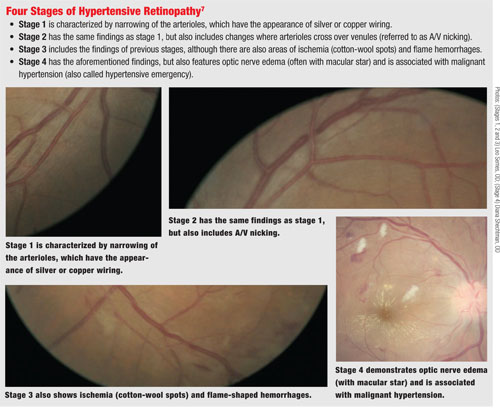
Hypertension og øjet
Vi ved, at hypertensive ændringer kan påvirke nethinden, men lad os først diskutere, hvordan det påvirker choroid.
Da choroidalvaskulaturen ikke har den samme autoregulering som de retinale kar, kan stigningen i blodtrykket forårsage iskæmi. Dette skyldes, at arteriolerne i choroidens arterioler forsnævres, hvilket resulterer i skader på choriocapillaris og det retinale pigmentepithel (RPE), der fremstår som hvide områder på nethinden (normalt i den bageste pol). Dette forårsager frigivelse af eksudater i det subretinale rum, hvilket fører til afløsning af RPE. I disse situationer viser fluorescein områder med ikke-perfusion. I tilfælde af kronisk hypertensiv skade kan Elschnigs pletter fremstå som RPE-hypertrofi med omkringliggende atrofi.6
På nethinden begynder HTN med en generaliseret forsnævring af de retinale arterioler på grund af vasokonstriktion. Hvis blodtrykket forbliver højt, udviser de retinale arterioler en øget lysrefleks, der fremstår som sølv- eller kobberledninger.
Med tiden ændres grænsefladen mellem arteriole og venole, hvorved arteriole støder på venolen og forårsager kompression på dette punkt, hvilket fører til det, der ofte kaldes arteriovenøs (A/V) nikking.
Hvis der er fortsat hypertensiv belastning af vaskulaturen, kan der ske et eventuelt tab af autoregulering, hvilket resulterer i skader på arteriole-endothelcellerne og udsivning af plasma og blodindhold fra karrene – herunder eksudater. Det er på dette tidspunkt, at man ved funduskopi kan konstatere flammeformede blødninger og iskæmi. Til sidst kan der opstå skader på synsnerven og det retinale nervefiberlag. (Dette kan ske ved en akut stigning i blodtrykket, som ved malign hypertension, eller ved fortsat kronisk HTN.6)
 I den maligne hypertensive tilstand kan der forekomme nerveødem og makulære exudater i et stjerneformet mønster.
I den maligne hypertensive tilstand kan der forekomme nerveødem og makulære exudater i et stjerneformet mønster.
For at hjælpe med at skelne niveauet af ændringerne i nethinden som følge af HTN anvender vi Keith-Wagener-Barker-klassifikationssystemet for HTN-retinopati.6 Bekymringen ved nethindeskift som følge af hypertension er, at belastningen kan resultere i karskader. Dette kan iagttages i en ventre veneokklusion, hvor det kan ses, at arteriole/venegrænsefladen medfører, at strømmen af veneblod hindres, hvilket resulterer i en bristning af karret og, afhængigt af placering, kan resultere i en gren- eller central veneokklusion.
Problemet med disse okklusioner er potentialet for en iskæmisk hændelse, der giver anledning til frigivelse af vaskulær endothelial vækstfaktor (VEGF). Hvis VEGF ikke behandles, kan det fremskynde neovaskularisering, der kan forårsage andre synstruende tilstande som f.eks. makulaødem, neovaskulært glaukom og fibrose, der fører til nethindeløsning. Når patienter præsenterer sig med retinopati, skal man sørge for at henvise dem til deres primære behandlere, da de kan være i risiko for en kardiovaskulær hændelse.
Hypertensive patienter præsenterer sig ofte uden visuelle eller okulære symptomer. Nogle patienter henvender sig dog til øjenlæger med vage klager over hovedpine, svimmelhed, svimmelhed, svimmelhed, træthed, intermitterende synsforandringer eller sløret syn.
Systemisk kan der også være tegn på blod i urinen, dyspnø og brystsmerter. Selv om det hyppigere rapporteres af dem, der bruger antikoagulerende medicin, præsenterer nogle patienter subkonjunktivale blødninger.8 Som sundhedsplejersker skal vi være opmærksomme på at forstå, at de okulære tegn og visuelle symptomer kan være forårsaget af systemiske tilstande.
Dette er vigtigt, når man ser på morbiditet og mortalitet ved HTN. For eksempel er den treårige overlevelsesrate for patienter med hypertensiv retinopati af grad 1 70 %, men falder til kun 6 % hos patienter med grad 4.9
I en 13-årig undersøgelse blev CVA-raten hos patienter, der havde et hvilket som helst stadium af hypertensiv retinopati, mere end fordoblet hos patienter med moderat til svær retinopati. Denne bemærkelsesværdige stigning i risikoen korrelerer direkte med højere morbiditetsniveauer og illustrerer den store betydning af at identificere de forskellige niveauer af retinopati for bedre at kunne vurdere patientens risikoniveau.10
Ud over de synlige ændringer, som klinikere kan observere, ses der også ændringer på et histologisk niveau. Nyere forskning viser, at amyloid beta-aflejringer bidrager til udviklingen af makuladegeneration. Dette er vigtigt, fordi øget kolesterol er blevet forbundet (i dyremodeller) med en større mængde amyloid beta produceret af nethindens pigmentepitelceller.11 I rotter, der blev genetisk manipuleret til at have hyperkolesterol, fandt forskerne et fald i nethindens ganglieceller sammen med iskæmi, subretinal ophobning af aktiverede makrofager, lavgradsbetændelse og makulaødem.12
Dyslipidæmi og øjet
Dyslipidæmi forårsager også negative ændringer i øjet. Kolesterolemboler kan blive frigjort fra plaques i den indre halspulsåren og flytte sig i de retinale arterioler. Disse emboler, kaldet Hollenhorst-plaques, kan være forbundet med forbigående synstab, eller amarousis fugax. Disse plaques er et vigtigt fund, fordi de er forbundet med en større sandsynlighed for morbiditet og mortalitet, herunder forbigående iskæmiske anfald.9,13
Sammen med plaques, der frigøres fra den indre carotis, kan der også ske lipidakkumulering i karret, hvilket forårsager en delvis okklusion, der kan føre til retinale ændringer, som kan ses klinisk. Denne tilstand kaldes hypoperfusionsretinopati (eller okulært iskæmisk syndrom) sekundært til carotisokklusionssygdom og kan ledsages af punkt- og pletblødninger i den midterste perifere retina sammen med muligheden for neovaskularisering i øjet.
Behandling
Typisk omfatter behandlingen af hypertensiv retinopati en korrekt behandling af den underliggende tilstand. Så henvisning til patientens primære sundhedsplejerske er berettiget, når retinopati er til stede.
Træning har længe været et middel til at forbedre den kardiovaskulære sundhed og sænke blodtrykket. Reduktion af hypertension kan også ske med forskellige systemiske blodtryksmedicin, herunder calciumkanalblokkere, diuretika, angiotensinreceptorblokkere, angiotensinkonverterende enzymhæmmere (ACE-hæmmere), anti-andrenergika (såsom betablokkere og alfaagonister), vasokonstriktorer og reninhæmmere.
Pharmaceutiske virksomheder har også udviklet lægemidler, der kombinerer klasser i et enkelt lægemiddel, f.eks. Lotensin HCT (benazepril og hydrochlorthiazid , Novartis). Som med enhver medicin er der fordele og risici (som ligger uden for rammerne af denne artikel) – men sørg for at bruge aktuelle betablokkere med forsigtighed, når patienten allerede tager dem systemisk (eller er på anden blodtryksmedicin).
Der skal også udvises forsigtighed ved indgivelse af 10 % phenylephrin til enhver patient med kardiovaskulær sygdom eller forhøjet blodtryk, da phenylephrin har potentiale til at øge blodtrykket.14 Når blodtrykket sænkes tilbage til “normale” niveauer, kan der ske en regression af retinopatien i løbet af seks til 12 måneder.9
Hvis en patient præsenterer sig med malign hypertension med samtidig retinopati, kan intravitrealt bevacizumab (Avastin, Genetech/Roche) sammen med blodtryksbehandling bidrage til at reducere retinopatien, især hvis der er makulært ødem.15
For dyslipidæmi er behandlingsforløbet også at behandle det underliggende systemiske problem. Dette gøres typisk ved at ændre patientens kost for at reducere kolesterolindtaget sammen med motion og livsstilsændringer, som f.eks. rygestop.16 Hvis dette ikke er i stand til at kontrollere tilstanden fuldt ud, ordineres der ofte medicin, oftest med statinmedicin. Der findes også andre medicinklasser som f.eks. galdesyreharpikser, fibrater, niacinbaserede lægemidler og også nyere midler, der reducerer kolesteroloptagelsen i tarmene. Ligesom hypertensionsmedicin er nogle lægemidler kombinationsmedicin af de forskellige klasser.
For nylig udsendte American Heart Association og American College of Cardiology i fællesskab opdaterede retningslinjer for at hjælpe klinikere med bedre at håndtere deres overvægtige og fede patienter og dem, der er i risiko for CVD. Da der er en ubestridelig forbindelse mellem fedme og hjertesygdomme, har organisationerne fastslået, at fedme, ligesom CVD, bør behandles som en sygdom og håndteres ved at uddanne patienten til at indtage færre kalorier end kroppen har brug for, motionere mere og ændre usund adfærd.
De nye retningslinjer fastslog også, at flere patienter kan have gavn af brugen af statiner. Tidligere skulle statiner overvejes, hvis patientens risiko for iskæmisk hændelse var 20 % over 10 år. Retningslinjerne angiver nu, at hvis denne risikofaktor sænkes til 7,5 % over 10 år og også omfatter kvinder over 60 år, der ryger, og afroamerikanske mænd over 50 år med HTN, vil niveauet af hjerte-kar-sygdomme i USA falde betydeligt.17-19
Med den høje prævalens af hypertension og dyslipidæmi i den generelle befolkning skal vi være omhyggelige med at vurdere ikke kun de vage klager, der er forbundet med disse tilstande, men også de tegn, der kan ledsage dem. Da disse systemiske tilstande har potentiale til at forårsage betydelige skader ikke kun på øjnene, men også på nyrerne, hjernen og hjertet, skal vi være opmærksomme på vigtigheden af korrekt henvisning og overvågning.
Efter diagnosticering af øjenforandringer – og med en samordnet indsats blandt patientens primære behandler, andre øjenlæger og patienten – kan vi forhåbentlig forhindre ikke kun de mulige øjenproblemer i at opstå, men også potentialet for at andre organer kan blive påvirket uopretteligt.
Dr. Suhr praktiserer på New Port Richey Department of Veterans Affairs Outpatient Clinic i New Port Richey, Fla.
1. National Center for Health Statistics. Sundhed, USA, 2012: Med særligt fokus på akutbehandling. Hyattsville, MD; 2013: 205-6.
2. Pickering TG, Hall JE, Appel LJ, et al. Anbefalinger for blodtryksmåling hos mennesker og forsøgsdyr: del 1: blodtryksmåling hos mennesker: en erklæring til fagfolk fra underudvalget for faglig og offentlig uddannelse i American Heart Association Council on High Blood Pressure Research. Circulation. 2005 Feb 8;111(5):697-716.
3. Anbefalede screeninger/risikofaktorer (Quick reference chart). American Heart Association-websted. Juni 2011. Tilgængelig på: www.heart.org/screenings. Tilgået den 12. februar 2014.
4. Forståelse af blodtryksmålinger. American Heart Association-websted. April 4, 2012. Tilgængelig på: www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp. Tilgået den 12. januar 2014.
5. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) (Ekspertpanel om påvisning, evaluering og behandling af højt kolesterolindhold i blodet hos voksne). Tredje rapport fra National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) endelig rapport. Circulation. 2002 Dec 17;106(25):3143-421.
6. Henderson AD, Bruce BB, Newman NJ, Biousse V. Hypertensionsrelaterede øjenabnormaliteter og risikoen for slagtilfælde. Rev Neurol Dis. 2011;8(1-2):1-9.
7. Keith NM, Wagener HP, Barker NW. Nogle forskellige typer af essentiel hypertension: deres forløb og prognose. Am J Med Sci. 1939 Mar;197(3):332-43.
8. Skorin L. Subkonjunktivale blødninger: Ikke alle er godartede. Optom Today. 2006 Jan 27:32-34.
9. Wong T, McIntosh R. Hypertensive retinopatitegn som risikoindikatorer for kardiovaskulær morbiditet og mortalitet. Br Med Bull. 2005 Sep 7;73-74:57-70.
10. Ong YT, Wong TY, Klein R, et al. Hypertensiv retinopati og risiko for slagtilfælde. Hypertension. 2013 Oct;62(4):706-11.
11. Wang J, Ohno-Matsui K, Morita I. Kolesterol øger amyloid β-aflejring i musens nethinde ved at modulere aktiviteterne af Aβ-regulerende enzymer i retinale pigmentepithelceller. Biochem Biophys Res Commun. 2012 Aug 10;424(4):704-9.
12. Kengkoom K, Klinkhamhom A, Sirimontaporn A, et al. Effekter af højt kolesterolfodring på lever, nethinde, hippocampus og Harderian-kirtel i Goto-Kakizaki rotte. Int J Clin Exp Exp Pathol. 2013;6(4):639-49.
13. Savino PJ. Retinale kolesterolemboler og nethindeslagtilfælde. In: Bernstein EF, ed. Amaurosis Fugax. New York, NY: Springer; 1988:90-2.
14. Bhatia J, Varghese M, Bhatia A. Effekt af 10 % phenylephrin øjendråber på det systemiske blodtryk hos normotensive & hypertensive patienter. Oman Med J. 2009 Jan;24(1):30-2.
15. Salman AG. Intravitreal bevacizumab ved persisterende retinopati sekundært til malign hypertension. Saudi J Ophthalmol. 2013 Jan;27(1):25-9.
16. Public Heath Service, National Institutes of Health. ATP III Guidelines At-A-Glance Quick Desk Reference: NIH Publication No. 01-3305. 2001 May. Tilgængelig på: www.nhlbi.nih.gov/guidelines/cholesterol/atglance.htm. Besøgt den 12. januar 2014.
17. Jensen MD, Ryan DH, Apovian CM, et al. 2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults (2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults): A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and The Obesity Society. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06030-0.
18. Eckel RH, Jakicic JM, Ard JD, et al. 2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (2013 AHA/ACC-retningslinje om livsstilsstyring for at reducere kardiovaskulær risiko: En rapport fra American College of Cardiology/American Heart Association Task Force on Practice Guidelines). J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06029-4.
19. Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults (ACC/AHA-retningslinje 2013 om behandling af kolesterol i blodet for at reducere aterosklerotisk kardiovaskulær risiko hos voksne): A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06028-2.