 In der klinischen Praxis begegnen wir mit solcher Regelmäßigkeit einigen Gesundheitszuständen, dass wir nicht einmal zweimal darüber nachdenken, wenn wir die okulären Manifestationen davon sehen: systemische Hypertonie und Dyslipidämie.
In der klinischen Praxis begegnen wir mit solcher Regelmäßigkeit einigen Gesundheitszuständen, dass wir nicht einmal zweimal darüber nachdenken, wenn wir die okulären Manifestationen davon sehen: systemische Hypertonie und Dyslipidämie.
Es ist allgemein bekannt, dass Bluthochdruck (HTN) und Fettstoffwechselstörungen zu vielen verschiedenen Krankheiten führen können, darunter Herzinfarkt, Schlaganfall und Schädigung verschiedener Organe (vor allem der Nieren). Beide Erkrankungen belasten das Herz-Kreislauf-System, was zu Gefäßveränderungen führen kann, die wir in der Augenheilkunde häufig beobachten. (Denken Sie daran, dass auch andere Erkrankungen, insbesondere Diabetes mellitus, ähnliche Netzhautveränderungen hervorrufen können und als Differenzialdiagnose in Betracht gezogen werden sollten.)
Glücklicherweise können wir oft „Warnzeichen“ in und um die Augen herum beobachten.
Auswirkungen auf das Herz-Kreislauf-System
Um die Auswirkungen von Bluthochdruck und Dyslipidämie auf die Augen zu verstehen, müssen wir wissen, wie diese Erkrankungen den herkömmlichen Blutfluss durch das Herz-Kreislauf-System beeinflussen. Bluthochdruck bewirkt, dass das Blut mit höherem Druck durch die Gefäße gepresst wird, während Dyslipidämie die Viskosität des Blutes erhöht.
– Bluthochdruck. Bluthochdruck oder Hypertonie ist eine sehr häufige Erkrankung, von der nach Angaben der Centers for Disease Control and Prevention (CDC) schätzungsweise 31,9 % der Amerikaner über 20 Jahre betroffen sind.1
Der Blutdruck kann mit einem automatischen Gerät oder mit einem herkömmlichen Sphygmomanometer und Stethoskop gemessen werden. Die American Heart Association empfiehlt, den Blutdruck bei allen Patienten über 20 Jahren bei jeder Routineuntersuchung und alle zwei Jahre zu messen, unabhängig von einer früheren Hypertonie-Diagnose.2 Zwei oder mehr Bluthochdruckmessungen weisen auf die Diagnose einer HTN hin.3
Eine Ausnahme bildet die maligne Hypertonie (hypertensiver Notfall), die als medizinischer Notfall gilt und eintritt, wenn der systolische Wert 180 mm Hg und/oder der diastolische Wert 110 mm Hg übersteigt.4
HTN ist ein wichtiger Faktor für Herz-Kreislauf-Erkrankungen, da sie Herz und Gefäße zusätzlich belastet. Sie wird auch mit Myokardinfarkten (MI) und zerebrovaskulären Unfällen (CVA) oder Schlaganfällen in Verbindung gebracht. Darüber hinaus kann die durch die HTN verursachte Belastung der verschiedenen Organe zu erheblichen Schäden und sogar zum Versagen führen. Nierenversagen ist eine ernste Folge von Bluthochdruck – vor allem in der hypertensiven Notfallphase.
– Hyperlipidämie. Die CDC schätzt, dass 27,9 % der Amerikaner einen hohen Cholesterinspiegel oder eine Hyperlipidämie haben.1 Bei einer Hyperlipidämie werden vom Patienten in der Regel keine Symptome festgestellt.
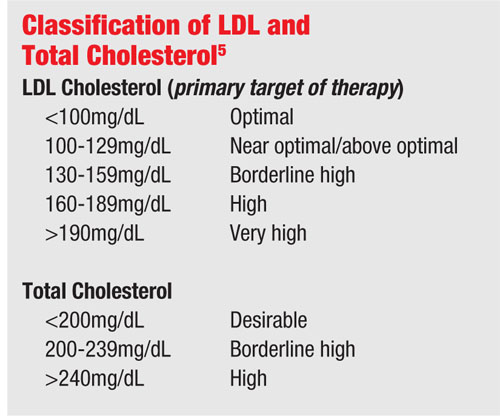
Cholesterin wird durch eine routinemäßige Nüchternblut-Laboranalyse gemessen. Die beiden besorgniserregendsten Messgrößen der Hyperlipidämie sind Lipoproteine niedriger Dichte (LDL) und Triglyceride.
Low-Density-Lipoprotein gilt als die „schlechte“ Form des Cholesterins (im Gegensatz zum „guten“ High-Density-Lipoprotein) und führt zu Atherosklerose oder Verdickung der Arterienwände. Dies geschieht, wenn das LDL durch beschädigte Verbindungen der Endothelzellen, die die Arterienwand auskleiden, in die Arterienwände sickert. Die verbleibende Verdickung verengt den Kanal und vermindert den Blutfluss durch das Gefäß, was zu einem Infarkt führen kann.
Ein erhöhter Triglyceridspiegel kann auch die Viskosität des Blutes erhöhen. Aus diesem Grund werden Triglyceride häufig in das Lipid-Panel für die Blutuntersuchung aufgenommen, und ein Wert von 150 mg/dL oder weniger ist normal.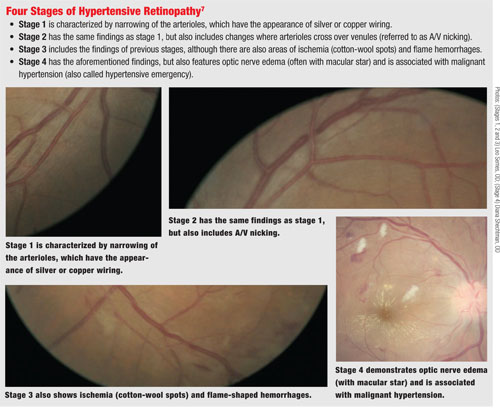
Bluthochdruck und das Auge
Wir wissen, dass hypertensive Veränderungen die Netzhaut beeinträchtigen können, aber lassen Sie uns zunächst erörtern, wie sie sich auf die Aderhaut auswirken.
Da die Aderhautgefäße nicht die gleiche Autoregulation wie die Netzhautgefäße haben, kann der Anstieg des Blutdrucks eine Ischämie verursachen. Dies ist darauf zurückzuführen, dass sich die Arteriolen in der Aderhaut verengen, was zu einer Schädigung der Choriocapillaris und des retinalen Pigmentepithels (RPE) führt, die als weiße Flecken auf der Netzhaut (meist im hinteren Pol) erscheinen. Dies führt zur Freisetzung von Exsudaten in den subretinalen Raum und damit zur Ablösung des RPE. In diesen Fällen zeigt das Fluoreszein Bereiche ohne Durchblutung an. Bei chronischer hypertensiver Schädigung können Elschnig-Flecken als RPE-Hypertrophie mit umliegender Atrophie auftreten.6
Auf der Netzhaut beginnt die HTN mit einer allgemeinen Verengung der retinalen Arteriolen aufgrund einer Vasokonstriktion. Bleibt der Blutdruck hoch, zeigen die retinalen Arteriolen einen verstärkten Lichtreflex, der wie Silber- oder Kupferdraht aussieht.
Mit der Zeit verändert sich die Grenzfläche zwischen Arteriole und Venole, wobei die Arteriole auf die Venole trifft und an dieser Stelle eine Kompression verursacht, was oft als arteriovenöses Nicking (A/V) bezeichnet wird.
Bei anhaltender hypertensiver Belastung des Gefäßsystems kann es schließlich zu einem Verlust der Autoregulation kommen, was zu einer Schädigung der Endothelzellen der Arteriole und zum Austritt von Plasma und Blutbestandteilen aus den Gefäßen – einschließlich Exsudaten – führt. Dies ist der Punkt, an dem bei der Funduskopie flammenförmige Blutungen und Ischämie festgestellt werden. Schließlich kann es zu einer Schädigung des Sehnervs und der Netzhautnervenfaserschicht kommen. (Dies kann bei einem akuten Blutdruckanstieg, wie bei der malignen Hypertonie, oder bei anhaltender chronischer Hypertonie auftreten.6)
 Bei der malignen Hypertonie können Nervenödeme und Makulaexsudate in einem sternförmigen Muster vorhanden sein.
Bei der malignen Hypertonie können Nervenödeme und Makulaexsudate in einem sternförmigen Muster vorhanden sein.
Zur Unterscheidung des Ausmaßes der Veränderungen in der Netzhaut aufgrund von HTN verwenden wir das Keith-Wagener-Barker-Klassifizierungssystem für HTN-Retinopathie.6 Die Sorge bei Netzhautveränderungen durch Bluthochdruck besteht darin, dass die Belastung zu Gefäßschäden führen kann. Dies ist bei einem drohenden Venenverschluss zu beobachten, bei dem die Schnittstelle zwischen Arteriole und Vene den Fluss des venösen Blutes behindert, was zu einer Ruptur des Gefäßes führt und je nach Lage zu einem Venenast- oder Zentralvenenverschluss führen kann.
Das Problem bei diesen Verschlüssen ist die Möglichkeit eines ischämischen Ereignisses, das zur Freisetzung des vaskulären endothelialen Wachstumsfaktors (VEGF) führt. Unbehandelt kann VEGF eine Neovaskularisierung auslösen, die zu anderen sehkraftbedrohenden Zuständen wie Makulaödem, neovaskulärem Glaukom und Fibrose, die zu Netzhautablösungen führen kann, führen kann. Wenn sich Patienten mit Retinopathie vorstellen, sollten sie unbedingt an ihren Hausarzt überwiesen werden, da bei ihnen ein Risiko für ein kardiovaskuläres Ereignis bestehen kann.
Bluthochdruckpatienten zeigen oft keine visuellen oder okulären Symptome. Einige Patienten stellen sich jedoch mit vagen Beschwerden wie Kopfschmerzen, Schwindel, Benommenheit, Müdigkeit, zeitweiligen Sehveränderungen oder verschwommenem Sehen beim Augenarzt vor.
Systemisch kann es auch Hinweise auf Blut im Urin, Atemnot und Brustschmerzen geben. Auch wenn dies häufiger von Patienten berichtet wird, die gerinnungshemmende Medikamente einnehmen, treten bei einigen Patienten subkonjunktivale Blutungen auf.8 Als Leistungserbringer im Gesundheitswesen müssen wir wachsam sein und verstehen, dass die okulären Zeichen und visuellen Symptome durch systemische Erkrankungen verursacht werden können.
Dies ist wichtig, wenn man die Morbidität und Mortalität der HTN betrachtet. So liegt die Dreijahresüberlebensrate bei Patienten mit hypertensiver Retinopathie Grad 1 bei 70 %, sinkt aber bei Patienten mit Grad 4 auf nur 6 %.9
Außerdem hat sich in einer 13-Jahres-Studie die Rate an Schlaganfällen bei Patienten, die ein beliebiges Stadium der hypertensiven Retinopathie aufwiesen, bei Patienten mit mittlerer bis schwerer Retinopathie mehr als verdoppelt. Dieser bemerkenswerte Anstieg des Risikos korreliert direkt mit einer höheren Morbidität und verdeutlicht, wie wichtig es ist, die verschiedenen Stufen der Retinopathie zu erkennen, um das Risiko des Patienten besser einschätzen zu können.10
Neben den sichtbaren Veränderungen, die Kliniker beobachten können, gibt es auch Veränderungen auf histologischer Ebene. Jüngste Forschungsergebnisse zeigen, dass Amyloid-Beta-Ablagerungen zur Entwicklung der Makuladegeneration beitragen. Dies ist wichtig, weil ein erhöhter Cholesterinspiegel (in Tiermodellen) mit einer größeren Menge an Amyloid-Beta in Verbindung gebracht wurde, das von den Pigmentepithelzellen der Netzhaut produziert wird.11 Bei Ratten, die genetisch so verändert wurden, dass sie einen erhöhten Cholesterinspiegel aufwiesen, fanden die Forscher einen Rückgang der retinalen Ganglienzellen zusammen mit einer Ischämie, einer subretinalen Ansammlung aktivierter Makrophagen, einer geringgradigen Entzündung und einem Makulaödem.12
Dyslipidämie und das Auge
Dyslipidämie verursacht auch nachteilige Veränderungen am Auge. Cholesterinembolien können von Plaques in der Arteria carotis interna freigesetzt werden und sich in den Arteriolen der Netzhaut ansiedeln. Diese Embolien, die so genannten Hollenhorst-Plaques, können mit einem vorübergehenden Sehverlust, der Amarousis fugax, einhergehen. Diese Plaques sind ein wichtiger Befund, da sie mit einer höheren Wahrscheinlichkeit von Morbidität und Mortalität, einschließlich transitorischer ischämischer Attacken, verbunden sind.9,13
Neben der Freisetzung von Plaques aus der Carotis interna kann es auch zu einer Lipidansammlung im Gefäß kommen, die einen Teilverschluss verursacht, der zu klinisch sichtbaren Netzhautveränderungen führen kann. Dieser Zustand wird als Hypoperfusionsretinopathie (oder okuläres ischämisches Syndrom) sekundär zur Karotisverschlusskrankheit bezeichnet und kann mit punktförmigen Blutungen in der mittleren peripheren Netzhaut sowie der Möglichkeit einer Neovaskularisierung im Auge einhergehen.
Behandlung
Typischerweise umfasst die Behandlung der hypertensiven Retinopathie eine angemessene Behandlung der Grunderkrankung. Daher ist bei Vorliegen einer Retinopathie eine Überweisung an den Hausarzt des Patienten angezeigt.
Bewegung ist seit langem ein Mittel zur Verbesserung der kardiovaskulären Gesundheit und zur Senkung des Blutdrucks. Zur Senkung des Bluthochdrucks können auch verschiedene systemische Blutdruckmedikamente eingesetzt werden, darunter Kalziumkanalblocker, Diuretika, Angiotensinrezeptorblocker, Angiotensin-Converting-Enzym-Hemmer (ACE-Hemmer), Antiandrenergika (wie Betablocker und Alpha-Agonisten), Vasokonstriktoren und Reninhemmer.
Pharmaunternehmen haben auch Medikamente entwickelt, die verschiedene Wirkstoffklassen in einem einzigen Präparat kombinieren, wie z. B. Lotensin HCT (Benazepril und Hydrochlorothiazid , Novartis). Wie bei allen Medikamenten gibt es Vorteile und Risiken (die nicht Gegenstand dieses Artikels sind). Allerdings sollten topische Betablocker nur mit Vorsicht eingesetzt werden, wenn der Patient sie bereits systemisch einnimmt (oder ein anderes Blutdruckmedikament).
Auch bei der Verabreichung von 10 % Phenylephrin bei Patienten mit Herz-Kreislauf-Erkrankungen oder erhöhtem Blutdruck ist Vorsicht geboten, da Phenylephrin den Blutdruck erhöhen kann.14 Nach der Senkung des Blutdrucks auf „normale“ Werte kann sich die Retinopathie innerhalb von sechs bis 12 Monaten zurückbilden.9
Wenn ein Patient mit bösartigem Bluthochdruck und gleichzeitiger Retinopathie vorstellig wird, kann intravitreales Bevacizumab (Avastin, Genetech/Roche) zusammen mit einer Blutdruckbehandlung dazu beitragen, die Retinopathie zu reduzieren, vor allem wenn ein Makulaödem vorliegt.15
Bei Dyslipidämie besteht die Behandlung auch in der Behandlung des zugrunde liegenden systemischen Problems. Dies geschieht in der Regel durch eine Umstellung der Ernährung, um den Cholesterinspiegel zu senken, sowie durch körperliche Betätigung und eine Änderung des Lebensstils, z. B. durch Raucherentwöhnung.16 Lässt sich der Zustand auf diese Weise nicht vollständig unter Kontrolle bringen, werden häufig Medikamente verschrieben, am häufigsten Statine. Es gibt auch andere Medikamentenklassen wie Gallensäureharze, Fibrate, Medikamente auf Niacinbasis und auch neuere Mittel, die die Cholesterinaufnahme im Darm verringern. Wie bei den Medikamenten gegen Bluthochdruck handelt es sich bei einigen Medikamenten um Kombinationspräparate aus den verschiedenen Klassen.
Kürzlich haben die American Heart Association und das American College of Cardiology gemeinsam aktualisierte Leitlinien herausgegeben, die den Ärzten helfen sollen, ihre übergewichtigen und fettleibigen Patienten sowie Patienten mit einem erhöhten Risiko für Herz-Kreislauf-Erkrankungen besser zu behandeln. Da ein unbestreitbarer Zusammenhang zwischen Fettleibigkeit und Herzkrankheiten besteht, haben die Organisationen beschlossen, dass Fettleibigkeit ebenso wie Herz-Kreislauf-Erkrankungen als Krankheit behandelt werden sollte, indem die Patienten dazu angehalten werden, weniger Kalorien zu sich zu nehmen, als ihr Körper benötigt, sich mehr zu bewegen und ungesunde Verhaltensweisen zu ändern.
Die neuen Leitlinien legen auch fest, dass mehr Patienten von der Verwendung von Statinen profitieren können. Bisher sollten Statine in Betracht gezogen werden, wenn das Risiko eines ischämischen Ereignisses bei einem Patienten über 10 Jahre 20 % betrug. In den Leitlinien heißt es nun, dass die Zahl der Herz-Kreislauf-Erkrankungen in den USA stark zurückgehen würde, wenn dieser Risikofaktor auf 7,5 % über 10 Jahre gesenkt wird und auch rauchende Frauen über 60 und afroamerikanische Männer über 50 mit HTN einbezogen werden.17-19
Angesichts der hohen Prävalenz von Bluthochdruck und Dyslipidämie in der Allgemeinbevölkerung müssen wir nicht nur die vagen Beschwerden, die mit diesen Erkrankungen einhergehen, sorgfältig beurteilen, sondern auch die Anzeichen, die sie begleiten können. Da diese systemischen Erkrankungen nicht nur den Augen, sondern auch den Nieren, dem Gehirn und dem Herzen erheblichen Schaden zufügen können, müssen wir uns der Bedeutung einer angemessenen Überweisung und Überwachung bewusst sein.
Nach der Diagnose von Augenveränderungen – und mit einer konzertierten Aktion zwischen dem Hausarzt des Patienten, anderen Augenärzten und dem Patienten – können wir hoffentlich nicht nur verhindern, dass mögliche Augenprobleme auftreten, sondern auch, dass andere Organe irreparabel geschädigt werden.
Dr. Suhr praktiziert in der New Port Richey Department of Veterans Affairs Outpatient Clinic in New Port Richey, Florida.
1. National Center for Health Statistics. Health, United States, 2012: With Special Feature on Emergency Care. Hyattsville, MD; 2013: 205-6.
2. Pickering TG, Hall JE, Appel LJ, et al. Recommendations for blood pressure measurement in humans and experimental animals: part 1: blood pressure measurement in humans: a statement for professionals from the Subcommittee of Professional and Public Education of the American Heart Association Council on High Blood Pressure Research. Zirkulation. 2005 Feb 8;111(5):697-716.
3. Empfohlene Vorsorgeuntersuchungen/Risikofaktoren (Kurzübersicht). American Heart Association website. June 2011. Verfügbar unter: www.heart.org/screenings. Accessed February 12, 2014.
4. Verständnis der Blutdruckwerte. American Heart Association website. April 4, 2012. Verfügbar unter: www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp. Accessed January 12, 2014.
5. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002 Dec 17;106(25):3143-421.
6. Henderson AD, Bruce BB, Newman NJ, Biousse V. Hypertension-related eye abnormalities and the risk of stroke. Rev Neurol Dis. 2011;8(1-2):1-9.
7. Keith NM, Wagener HP, Barker NW. Einige verschiedene Arten der essentiellen Hypertonie: deren Verlauf und Prognose. Am J Med Sci. 1939 Mar;197(3):332-43.
8. Skorin L. Subconjunctival haemorrhages: Not all of them are benign. Optom Today. 2006 Jan 27:32-34.
9. Wong T, McIntosh R. Hypertensive Retinopathiezeichen als Risikoindikatoren für kardiovaskuläre Morbidität und Mortalität. Br Med Bull. 2005 Sep 7;73-74:57-70.
10. Ong YT, Wong TY, Klein R, et al. Hypertensive Retinopathie und Schlaganfallrisiko. Hypertension. 2013 Oct;62(4):706-11.
11. Wang J, Ohno-Matsui K, Morita I. Cholesterol erhöht die Ablagerung von Amyloid β in der Mäusenetzhaut, indem es die Aktivitäten von Aβ-regulierenden Enzymen in retinalen Pigmentepithelzellen moduliert. Biochem Biophys Res Commun. 2012 Aug 10;424(4):704-9.
12. Kengkoom K, Klinkhamhom A, Sirimontaporn A, et al. Effects on high cholesterol-fed to liver, retina, hippocampus, and Harderian gland in Goto-Kakizaki rat. Int J Clin Exp Pathol. 2013;6(4):639-49.
13. Savino PJ. Retinale Cholesterinembolien und retinaler Schlaganfall. In: Bernstein EF, ed. Amaurosis Fugax. New York, NY: Springer; 1988:90-2.
14. Bhatia J, Varghese M, Bhatia A. Effect of 10% phenylephrine eye drops on systemic blood pressure in normotensive & hypertensive patient. Oman Med J. 2009 Jan;24(1):30-2.
15. Salman AG. Intravitreales Bevacizumab bei persistierender Retinopathie infolge von malignem Bluthochdruck. Saudi J Ophthalmol. 2013 Jan;27(1):25-9.
16. Public Heath Service, National Institutes of Health. ATP III Guidelines At-A-Glance Quick Desk Reference: NIH Publication No. 01-3305. 2001 May. Verfügbar unter: www.nhlbi.nih.gov/guidelines/cholesterol/atglance.htm. Accessed January 12, 2014.
17. Jensen MD, Ryan DH, Apovian CM, et al. 2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and The Obesity Society. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06030-0.
18. Eckel RH, Jakicic JM, Ard JD, et al. 2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06029-4.
19. Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06028-2.