 En la práctica clínica, nos encontramos con un par de condiciones de salud con tanta regularidad que puede que ni siquiera pensemos dos veces cuando vemos las manifestaciones oculares de las mismas: la hipertensión sistémica y la dislipidemia.
En la práctica clínica, nos encontramos con un par de condiciones de salud con tanta regularidad que puede que ni siquiera pensemos dos veces cuando vemos las manifestaciones oculares de las mismas: la hipertensión sistémica y la dislipidemia.
Es bien sabido que la hipertensión (HTN) y la dislipidemia pueden conducir a muchas morbilidades diferentes, incluyendo el infarto de miocardio, el accidente cerebrovascular y el daño a varios órganos sistémicos (más notablemente los riñones). Ambas afecciones suponen una carga para el sistema cardiovascular, lo que puede provocar alteraciones vasculares que vemos con frecuencia en el ámbito de la atención oftalmológica. (Téngase en cuenta que otras afecciones, como la diabetes mellitus, pueden provocar cambios similares en la retina y deben considerarse como un factor diferencial.)
Afortunadamente, a menudo podemos observar «signos de advertencia» en los ojos y alrededor de ellos.
Efectos en el sistema cardiovascular
Para comprender el efecto de la HTA y la dislipidemia en los ojos, debemos entender cómo afectan estas afecciones al flujo sanguíneo tradicional a través del sistema cardiovascular. La hipertensión hace que la sangre sea forzada a través de los vasos a una mayor presión, mientras que la dislipidemia hace que la viscosidad de la sangre aumente.
– Hipertensión. La presión arterial alta, o hipertensión, es una afección muy común que afecta a un 31,9% de los estadounidenses mayores de 20 años, según los Centros para el Control y la Prevención de Enfermedades (CDC).1
La presión arterial puede medirse con un dispositivo automatizado o con un esfigmomanómetro y un estetoscopio tradicionales. La Asociación Americana del Corazón recomienda que se realice la presión arterial a todos los pacientes mayores de 20 años en cada examen de rutina y cada dos años, independientemente de cualquier diagnóstico previo de hipertensión.2 Dos o más mediciones de presión arterial alta indican un diagnóstico de HTA.3
La excepción es cuando hay hipertensión maligna (emergencia hipertensiva), que se considera una urgencia médica y se produce cuando la lectura sistólica supera los 180 mm Hg y/o la cifra diastólica supera los 110 mm Hg.4
La HTA es un factor importante en las enfermedades cardiovasculares porque supone un esfuerzo añadido para el corazón y la vasculatura. También está relacionada con los infartos de miocardio (IM) y los accidentes cerebrovasculares (ACV), o derrames cerebrales. Además, el estrés causado por la HTA en los distintos órganos puede provocar daños importantes e incluso fallos. La insuficiencia renal es una consecuencia grave de la hipertensión arterial, especialmente en la fase de emergencia hipertensiva.
– Hiperlipidemia. Los CDC estiman que el 27,9% de los estadounidenses tienen el colesterol alto, o hiperlipidemia.1 Con la hiperlipidemia, normalmente no hay síntomas notados por el paciente.
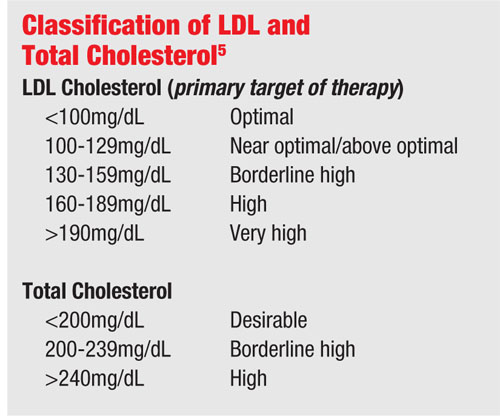
El colesterol se mide mediante un análisis rutinario de laboratorio de sangre en ayunas. Las dos medidas más preocupantes de la hiperlipidemia son las lipoproteínas de baja densidad (LDL) y los triglicéridos.
La lipoproteína de baja densidad se considera la forma «mala» del colesterol (a diferencia de la lipoproteína de alta densidad «buena») y conduce a la aterosclerosis, o al engrosamiento de las paredes arteriales. Esto ocurre cuando el LDL se filtra en las paredes arteriales a través de las uniones dañadas de las células endoteliales que recubren la pared arterial. El engrosamiento residual estrecha el canal y disminuye el flujo sanguíneo a través del vaso, lo que puede provocar un infarto.
Los niveles elevados de triglicéridos también pueden aumentar la viscosidad de la sangre. Siendo este el caso, los triglicéridos se incluyen a menudo en el panel de lípidos para el análisis de sangre y un valor de 150mg/dL o menos es normal.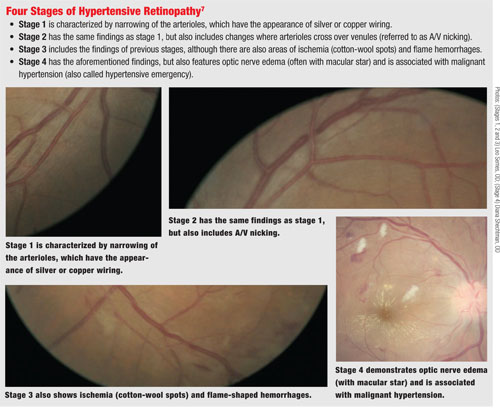
La hipertensión y el ojo
Sabemos que los cambios hipertensivos pueden afectar a la retina, pero hablemos primero de cómo afecta a la coroides.
Debido a que la vasculatura coroidea no tiene la misma autorregulación que los vasos de la retina, el aumento de la presión arterial puede causar isquemia. Esto se debe a que las arteriolas de la coroides se constriñen, lo que provoca daños en la coriocapilar y en el epitelio pigmentario de la retina (EPR), que aparecen como zonas blancas en la retina (normalmente en el polo posterior). Esto provoca la liberación de exudados en el espacio subretiniano, lo que lleva al desprendimiento del EPR. En estas situaciones, la fluoresceína muestra zonas de no perfusión. En casos de daño hipertensivo crónico, las manchas de Elschnig pueden aparecer como hipertrofia del EPR con atrofia circundante.6
En la retina, la HTA comienza con un estrechamiento generalizado de las arteriolas retinianas debido a la vasoconstricción. Si la presión arterial se mantiene elevada, las arteriolas retinianas muestran un reflejo luminoso aumentado que parece un cableado de plata o cobre.
Con el tiempo, la interfaz entre la arteriola y la vénula se modifica, por lo que la arteriola incide en la vénula y provoca una compresión en ese punto, lo que suele denominarse melladura arteriovenosa (A/V).
Si hay una tensión hipertensiva continuada en la vasculatura, puede haber una pérdida eventual de la autorregulación, lo que da lugar a daños en las células endoteliales de la arteriola y a la fuga de plasma y contenido sanguíneo de los vasos, incluidos los exudados. Este es el momento en el que se observan hemorragias en forma de llama e isquemia en la funduscopia. Finalmente, pueden producirse daños en el nervio óptico y en la capa de fibras nerviosas de la retina. (Esto puede ocurrir con un aumento agudo de la presión arterial, como en la hipertensión maligna, o con una HTN crónica continuada.6)
 En el estado hipertensivo maligno, puede haber edema nervioso y exudados maculares con un patrón estelar.
En el estado hipertensivo maligno, puede haber edema nervioso y exudados maculares con un patrón estelar.
Para ayudar a distinguir el nivel de cambio en la retina debido a la HTA, utilizamos el sistema de clasificación de Keith-Wagener-Barker para la retinopatía por HTA.6 La preocupación por los cambios en la retina debidos a la hipertensión es que la tensión puede provocar daños en los vasos. Esto es observable en una oclusión venosa pendiente en la que se puede ver que la interfaz arteriola/venosa hace que se impida el flujo de la sangre venosa, lo que resulta en una ruptura del vaso y, dependiendo de la ubicación, puede resultar en una oclusión de rama o de vena central.
El problema de estas oclusiones es la posibilidad de que se produzca un evento isquémico, lo que da lugar a la liberación del factor de crecimiento endotelial vascular (VEGF). Si no se trata, el VEGF puede precipitar la neovascularización que puede causar otras condiciones que amenazan la visión, como el edema macular, el glaucoma neovascular y la fibrosis que conduce a desprendimientos de retina. Cuando los pacientes presenten retinopatía, asegúrese de remitirlos a sus proveedores de atención primaria, ya que pueden estar en riesgo de sufrir un evento cardiovascular.
Los pacientes hipertensos suelen presentarse sin síntomas visuales u oculares. Sin embargo, algunos pacientes acuden a los oftalmólogos con quejas vagas de dolores de cabeza, vértigo, mareos, fatiga, cambios de visión intermitentes o visión borrosa.
También puede haber indicios de sangre en la orina, disnea y dolor en el pecho. Aunque es más frecuente entre quienes utilizan medicamentos anticoagulantes, algunos pacientes presentan hemorragias subconjuntivales.8 Como proveedores de atención sanitaria, debemos estar atentos para comprender que los signos oculares y los síntomas visuales pueden estar causados por afecciones sistémicas.
Esto es importante cuando se observa la morbilidad y mortalidad de la HTA. Por ejemplo, la tasa de supervivencia a los tres años de los pacientes con retinopatía hipertensiva de grado 1 es del 70%, pero disminuye a sólo el 6% en aquellos con grado 4.9
También, en un estudio de 13 años, la tasa de AVC en pacientes que tenían cualquier estadio de retinopatía hipertensiva se duplicó con creces en aquellos con retinopatía moderada a grave. Este notable aumento del riesgo se correlaciona directamente con niveles más altos de morbilidad, e ilustra la gran importancia de identificar los distintos niveles de retinopatía para evaluar mejor el nivel de riesgo del paciente.10
Además de los cambios visibles que los médicos pueden observar, también se producen cambios a nivel histológico. Investigaciones recientes demuestran que los depósitos de beta amiloide contribuyen al desarrollo de la degeneración macular. Esto es importante porque el aumento del colesterol se ha relacionado (en modelos animales) con una mayor cantidad de beta amiloide producida por las células del epitelio pigmentario de la retina.11 En ratas modificadas genéticamente para que tuvieran hipercolesterolemia, los investigadores descubrieron una disminución de las células ganglionares de la retina junto con isquemia, acumulación subretiniana de macrófagos activados, inflamación de bajo grado y edema macular.12
La dislipidemia y el ojo
La dislipidemia también provoca cambios adversos en el ojo. Los émbolos de colesterol pueden liberarse de las placas dentro de la arteria carótida interna y reubicarse en las arteriolas de la retina. Estos émbolos, denominados placas de Hollenhorst, pueden estar asociados a la pérdida transitoria de la visión, o amarousis fugax. Estas placas son un hallazgo importante porque se relacionan con una mayor probabilidad de morbilidad y mortalidad, incluidos los ataques isquémicos transitorios.9,13
Además de la liberación de placas de la carótida interna, también puede haber una acumulación de lípidos en el vaso que provoque una oclusión parcial que puede dar lugar a cambios en la retina que pueden observarse clínicamente. Esta condición se denomina retinopatía por hipoperfusión (o síndrome isquémico ocular) secundaria a la enfermedad oclusiva carotídea, y puede ir acompañada de hemorragias puntuales en la retina media-periférica junto con la posibilidad de neovascularización dentro del ojo.
Tratamiento
Típicamente, el tratamiento de la retinopatía hipertensiva incluye el manejo adecuado de la enfermedad subyacente. Por lo tanto, se justifica la derivación al proveedor de atención primaria del paciente cuando la retinopatía está presente.
El ejercicio ha sido durante mucho tiempo un medio para mejorar la salud cardiovascular y reducir la presión arterial. La reducción de la hipertensión también puede llevarse a cabo con diversos medicamentos para la presión arterial sistémica, como los bloqueadores de los canales de calcio, los diuréticos, los bloqueadores de los receptores de angiotensina, los inhibidores de la enzima convertidora de angiotensina (ECA), los antiandrenergéticos (como los betabloqueantes y los agonistas alfa), los vasoconstrictores y los inhibidores de la renina.
Las empresas farmacéuticas también han desarrollado medicamentos que combinan clases en un solo fármaco, como Lotensin HCT (benazepril e hidroclorotiazida , Novartis). Al igual que con cualquier medicamento, existen beneficios y riesgos (que quedan fuera del ámbito de este artículo), aunque hay que asegurarse de utilizar los betabloqueantes tópicos con precaución cuando el paciente ya los está tomando por vía sistémica (o con otra medicación para la presión arterial).
También hay que tener precaución al administrar fenilefrina al 10% en cualquier paciente con enfermedad cardiovascular o presión arterial elevada, ya que la fenilefrina tiene el potencial de elevar la presión arterial.14 Al bajar la presión arterial a niveles «normales», puede haber regresión de la retinopatía en seis a 12 meses.9
Si un paciente presenta hipertensión maligna con retinopatía concomitante, el bevacizumab intravítreo (Avastin, Genetech/Roche) junto con el tratamiento de la presión arterial puede ayudar a reducir la retinopatía, sobre todo si hay edema macular.15
En el caso de la dislipidemia, el tratamiento también consiste en tratar el problema sistémico subyacente. Esto suele hacerse modificando la dieta del paciente para reducir la ingesta de colesterol, junto con el ejercicio y los cambios en el estilo de vida, como dejar de fumar.16 Si esto no puede controlar completamente la afección, a menudo se prescriben medicamentos, más comúnmente con estatinas. También existen otras clases de medicamentos, como las resinas de ácidos biliares, los fibratos, los fármacos a base de niacina y también agentes más nuevos que reducen la absorción del colesterol en el intestino. Al igual que los medicamentos para la hipertensión, algunos medicamentos son combinaciones de las distintas clases.
Recientemente, la Asociación Americana del Corazón y el Colegio Americano de Cardiología publicaron conjuntamente unas directrices actualizadas para ayudar a los médicos a tratar mejor a sus pacientes con sobrepeso y obesidad y a los que tienen riesgo de sufrir una ECV. Dado que existe una relación incuestionable entre la obesidad y las cardiopatías, las organizaciones determinaron que la obesidad, al igual que las ECV, debe tratarse como una enfermedad y gestionarse educando al paciente para que consuma menos calorías de las que necesita su cuerpo, haga más ejercicio y cambie los comportamientos poco saludables.
Las nuevas directrices también determinaron que más pacientes pueden beneficiarse del uso de estatinas. Anteriormente, las estatinas debían considerarse si el riesgo de evento isquémico del paciente era del 20% en 10 años. Las directrices especifican ahora que si ese factor de riesgo se reduce al 7,5% a lo largo de 10 años, e incluyen también a las mujeres mayores de 60 años que fuman y a los hombres afroamericanos mayores de 50 años con HTA, los niveles de enfermedad cardiovascular en Estados Unidos disminuirían en gran medida.17-19
Con la alta prevalencia de la hipertensión y la dislipidemia en la población general, debemos ser diligentes en la evaluación no sólo de las quejas vagas asociadas a estas condiciones, sino también de los signos que pueden acompañarlas. Debido a que estas condiciones sistémicas tienen el potencial de causar un daño significativo no sólo a los ojos, sino también a los riñones, el cerebro y el corazón, tenemos que ser conscientes de la importancia de la remisión y el seguimiento adecuados.
Después de diagnosticar los cambios oculares -y con un esfuerzo concertado entre el proveedor de atención primaria del paciente, otros proveedores de atención ocular y el paciente- podemos esperar prevenir no sólo los posibles problemas oculares, sino también la posibilidad de que otros órganos se vean afectados sin posibilidad de reparación.
El Dr. Suhr ejerce su profesión en la New Port Richey Department of Veterans Affairs Outpatient Clinic, en New Port Richey, Florida.
1. Centro Nacional de Estadísticas de Salud. Salud, Estados Unidos, 2012: Con especial atención a la atención de urgencias. Hyattsville, MD; 2013: 205-6.
2. Pickering TG, Hall JE, Appel LJ, et al. Recommendations for blood pressure measurement in humans and experimental animals: part 1: blood pressure measurement in humans: a statement for professionals from the Subcommittee of Professional and Public Education of the American Heart Association Council on High Blood Pressure Research. Circulation. 2005 Feb 8;111(5):697-716.
3. Recommended Screenings/Risk Factors (Quick reference chart). Sitio web de la Asociación Americana del Corazón. Junio de 2011. Disponible en: www.heart.org/screenings. Consultado el 12 de febrero de 2014.
4. Entender las lecturas de la presión arterial. Sitio web de la Asociación Americana del Corazón. 4 de abril de 2012. Disponible en: www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp. Consultado el 12 de enero de 2014.
5. Programa Nacional de Educación sobre el Colesterol (NCEP) Panel de Expertos en Detección, Evaluación y Tratamiento de la Hipercolesterolemia en Adultos (Panel de Tratamiento de Adultos III). Tercer informe del panel de expertos del Programa Nacional de Educación sobre el Colesterol (NCEP) sobre la detección, evaluación y tratamiento del colesterol alto en sangre en adultos (Panel de Tratamiento de Adultos III) informe final. Circulation. 2002 Dec 17;106(25):3143-421.
6. Henderson AD, Bruce BB, Newman NJ, Biousse V. Hypertension-related eye abnormalities and the risk of stroke. Rev Neurol Dis. 2011;8(1-2):1-9.
7. Keith NM, Wagener HP, Barker NW. Algunos tipos diferentes de hipertensión esencial: su curso y pronóstico. Am J Med Sci. 1939 Mar;197(3):332-43.
8. Skorin L. Subconjunctival haemorrhages: No todas son benignas. Optom Today. 2006 Jan 27:32-34.
9. Wong T, McIntosh R. Hypertensive retinopathy signs as risk indicators of cardiovascular morbidity and mortality. Br Med Bull. 2005 Sep 7;73-74:57-70.
10. Ong YT, Wong TY, Klein R, et al. Hypertensive retinopathy and risk of stroke. Hypertension. 2013 Oct;62(4):706-11.
11. Wang J, Ohno-Matsui K, Morita I. Cholesterol enhances amyloid β deposition in mouse retina by modulating the activities of Aβ-regulating enzymes in retinal pigment epithelial cells. Biochem Biophys Res Commun. 2012 Aug 10;424(4):704-9.
12. Kengkoom K, Klinkhamhom A, Sirimontaporn A, et al. Efectos en el hígado, la retina, el hipocampo y la glándula de Harderian alimentados con colesterol alto en la rata Goto-Kakizaki. Int J Clin Exp Pathol. 2013;6(4):639-49.
13. Savino PJ. Émbolos de colesterol en la retina y accidente cerebrovascular en la retina. En: Bernstein EF, ed. Amaurosis Fugax. New York, NY: Springer; 1988:90-2.
14. Bhatia J, Varghese M, Bhatia A. Effect of 10% phenylephrine eye drops on systemic blood pressure in normotensive & hypertensive patient. Oman Med J. 2009 Jan;24(1):30-2.
15. Salman AG. Intravitreal bevacizumab in persistent retinopathy secondary to malignant hypertension. Saudi J Ophthalmol. 2013 Jan;27(1):25-9.
16. Servicio de Salud Pública, Institutos Nacionales de Salud. ATP III Guidelines At-A-Glance Quick Desk Reference: NIH Publication No. 01-3305. 2001 May. Disponible en: www.nhlbi.nih.gov/guidelines/cholesterol/atglance.htm. Consultado el 12 de enero de 2014.
17. Jensen MD, Ryan DH, Apovian CM, et al. 2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults: Un informe del American College of Cardiology/American Heart Association Task Force on Practice Guidelines y The Obesity Society. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06030-0.
18. Eckel RH, Jakicic JM, Ard JD, et al. 2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk: Un informe del American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06029-4.
19. Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06028-2.