Los clínicos deben considerar el diagnóstico de embarazo ectópico en cualquier mujer en el primer trimestre de embarazo que tenga dolor abdominal o pélvico, sangrado vaginal o ambos. La incidencia del embarazo ectópico es del 1-2% y sigue siendo la causa más común de muerte relacionada con el embarazo en el primer trimestre, representando alrededor del 10% de todas las muertes relacionadas con el embarazo. La omisión del embarazo ectópico es una de las principales causas de reclamaciones por mala praxis en medicina de urgencias.
Las características de alto riesgo para la posibilidad de un embarazo ectópico incluyen antecedentes de embarazo ectópico, antecedentes de enfermedad inflamatoria pélvica, uso de un dispositivo intrauterino y antecedentes de cirugía tubárica. Lamentablemente, los hallazgos clínicos por sí solos no pueden diagnosticar o excluir de forma fiable el embarazo ectópico.
La ecografía de cabecera está indicada en presencia de sangrado vaginal o dolor abdominal en una paciente en el primer trimestre de embarazo. No realice una ecografía a pie de cama si retrasa la reanimación o la atención quirúrgica definitiva en una paciente inestable.
Varios estudios han validado la ecografía pélvica en el entorno de los cuidados agudos, específicamente en el servicio de urgencias (SU), como diagnóstica precisa y beneficiosa para el flujo.
Un meta-análisis de la ecografía realizada por el médico de urgencias como prueba diagnóstica del embarazo ectópico encontró que tenía una sensibilidad del 99,3% y un valor predictivo negativo del 99,96% para detectar un embarazo intrauterino. Teniendo en cuenta una prevalencia de la enfermedad del 7,5% y un cociente de probabilidad negativo de 0,08, la visualización de un embarazo intrauterino por parte de un médico de urgencias arroja una probabilidad postest de embarazo ectópico del 0,6%. Un estudio retrospectivo de 585 mujeres durante un período de 2,5 años concluyó que la sensibilidad y la especificidad de la ecografía para la detección de un embarazo ectópico era del 88,5% y del 96,5% en la primera ecografía y del 93,1% y del 95,7% tras una exploración adicional.
En un estudio del primer trimestre sobre las características de la ecografía para el diagnóstico del embarazo ectópico, se encontró que un útero vacío predecía un embarazo ectópico con una sensibilidad del 81,1% y una especificidad del 79,5%. La sensibilidad y la especificidad para un pseudosac, una masa anexial y un líquido libre fueron las siguientes 5,5% y 94,2%; 63,5% y 91,4%; y 47,2% y 92,3%, respectivamente.
La ecografía a pie de cama es una herramienta importante para que los clínicos de medicina de urgencias y otros clínicos de cuidados agudos la utilicen para evaluar el riesgo de las pacientes de un posible embarazo ectópico. El diagnóstico temprano puede ser muy valioso para disminuir la morbilidad y la mortalidad. El diagnóstico antes de la rotura de las trompas puede evitar una hemorragia potencialmente mortal y aumentar la probabilidad de que la paciente pueda ser tratada médicamente o mediante una cirugía conservadora de las trompas.
Sin embargo, el uso de imágenes ultrasonográficas nunca debe excluir la reanimación adecuada o la terapia quirúrgica definitiva en una paciente que es hemodinámicamente inestable y en la que se sospecha fuertemente un embarazo ectópico.
El objetivo de la ultrasonografía a pie de cama es diagnosticar un embarazo intrauterino (IUP). El embarazo ectópico puede excluirse de forma fiable en pacientes con un PUI demostrado; el embarazo heterotópico sigue siendo muy raro en pacientes que no toman agentes de fertilidad. Los embarazos heterotópicos se producen en aproximadamente 1 de cada 5.000 embarazos, pero la incidencia aumenta hasta 1 de cada 100 en mujeres sometidas a estimulación o procedimientos de fertilidad.
Este enfoque diagnóstico limitado difiere del de la ecografía realizada por el departamento de radiología y también se ha denominado ultrasonografía limitada en el punto de atención (PLUS). Cuando el nivel sérico de la gonadotropina coriónica humana beta (β-hCG) es superior a 1500 mIU/mL, el nivel conocido como zona discriminatoria, deben estar presentes los hallazgos ecográficos transvaginales de un PUI (véase la imagen siguiente).
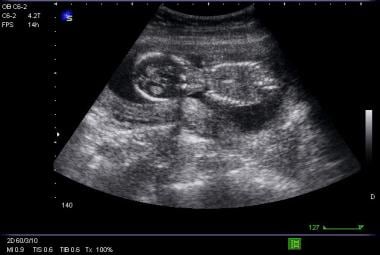 Imagen transversal del embarazo intrauterino.
Imagen transversal del embarazo intrauterino. Hallazgos ecográficos diagnósticos, sugestivos e indeterminados
La primera estructura del desarrollo lo suficientemente grande como para ser visualizada mediante ecografía transvaginal es el saco gestacional, que aparece en la cavidad endometrial en torno a las 4,5-5 semanas de gestación (correspondiente a un nivel de β-HCG de 1000-1500 mIU/mL). La medición del diámetro medio del saco (DMS) es importante para estimar la edad gestacional, así como para confirmar el posterior desarrollo embrionario normal.
Según un estudio de Oh et al, no hubo diferencias en el diámetro del saco gestacional a los 28-35 días de la última menstruación en embarazos normales y anormales, pero se descubrió que un diámetro del saco menor de lo esperado en embarazos de 36-42 días después de la última menstruación era predictivo de aborto espontáneo.
Una definición conservadora de una ecografía diagnóstica de un IUP implica la demostración de un saco vitelino claramente definido dentro del saco gestacional (véanse las imágenes siguientes).
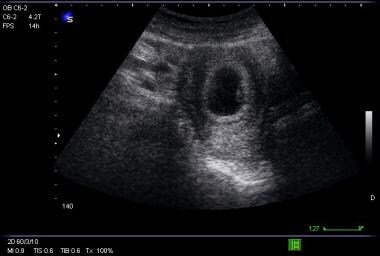 Imagen de saco gestacional con saco vitelino.
Imagen de saco gestacional con saco vitelino. 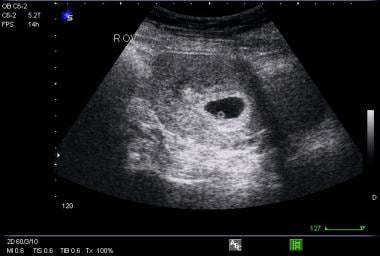 Imagen transversal de saco gestacional con saco vitelino.
Imagen transversal de saco gestacional con saco vitelino. El saco vitelino aparece a las 5-6 semanas de gestación y debe estar definitivamente presente cuando el MSD es mayor de 8 mm. El embrión, o polo fetal, puede visualizarse en la ecografía transvaginal a las 6 semanas de gestación y en la ecografía transabdominal a las 7 semanas de gestación, y debería estar presente cuando el MSD supera los 16 mm.
Los estudios han demostrado que un punto de corte de 25 mm puede aumentar la sensibilidad al 100%.
La actividad cardíaca embrionaria comienza a ser visible alrededor de las 7 semanas de gestación y debería serlo si la longitud cráneo-rabadilla, o longitud del polo fetal, es superior a 5 mm.
El diagnóstico ecográfico definitivo de un embarazo ectópico se realiza sólo en un 20% de los casos, cuando se identifica claramente un embarazo extrauterino (es decir, se visualiza un saco gestacional extrauterino con saco vitelino o polo fetal). Sin embargo, existen numerosos hallazgos que son altamente sugestivos de un embarazo ectópico, incluyendo un útero vacío en una paciente con un nivel de β-hCG por encima de la zona discriminatoria, una masa anexial que no sea un quiste simple (ver la imagen de abajo), líquido ecogénico en el fondo de saco, o cualquier cosa más que una pequeña cantidad de líquido en el fondo de saco.
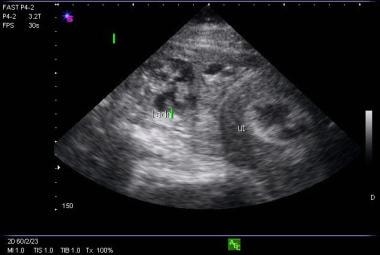 Imagen de útero sin polo fetal y una masa anexial compleja consistente con un embarazo ectópico.
Imagen de útero sin polo fetal y una masa anexial compleja consistente con un embarazo ectópico. Las pacientes que presentan estos hallazgos deben ser tratadas en consulta con un obstetra; probablemente necesitarán una exploración quirúrgica o un tratamiento médico con metotrexato.
Los hallazgos ultrasonográficos que no son ni diagnósticos ni altamente sugestivos de un embarazo ectópico o IUP se clasifican como indeterminados. Estos hallazgos incluyen un útero vacío, un saco gestacional anormal (p. ej., un saco con un borde irregular o un MSD lo suficientemente grande como para que se espere una estructura secundaria como un saco vitelino), un saco gestacional normal sin saco vitelino o embrión, una colección de líquido intrauterino no específica y material ecogénico mal definido dentro de la cavidad endometrial (véase la imagen siguiente). Las pacientes que presentan estos hallazgos suelen ser controladas estrechamente con pruebas seriadas de β-HCG y evaluaciones clínicas, ya que alrededor del 10-25% de dichas pacientes tienen embarazos normales.
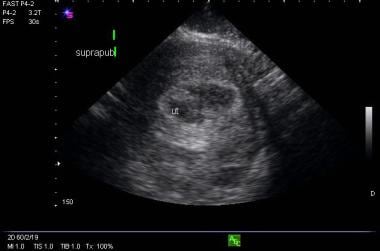 Imagen de endometrio anormal en una paciente con un embarazo ectópico.
Imagen de endometrio anormal en una paciente con un embarazo ectópico.