Notre perception de la santé mentale est en constante évolution. C’est le cas de trois classifications de troubles de santé mentale très puissantes : l’anxiété, la dépression et les TOC. Ces trois catégories sont actuellement parmi les plus étudiées dans le domaine de la santé mentale. Plus la recherche se consacre aux interactions entre les trois, plus les traitements deviennent efficaces. Avant de comprendre comment les TOC, l’anxiété et la dépression interagissent, il est important de mieux appréhender chaque définition individuelle.
- Trouble dépressif majeur : Aspects clés
- Anxiété : Aspects clés
- Trouble obsessionnel-compulsif : Aspects clés
- Une gamme de troubles liés au TOC
- Comment le TDM, le TOC et l’anxiété sont liés les uns aux autres
- Lier le TOC et l’anxiété
- Comment le TOC et l’anxiété sont liés à la dépression
- Comment aborder le traitement de ces trois affections
- Options de traitement du TOC, de l’anxiété et de la dépression
- Vous pourriez également être intéressé par…
Trouble dépressif majeur : Aspects clés
L’American Psychiatric Association définit la dépression (trouble dépressif majeur, TDM) comme un trouble de l’humeur qui entraîne une diminution substantielle du bien-être, en ce qui concerne plusieurs domaines différents de la vie. Sur le plan émotionnel, la dépression entraîne des sentiments de tristesse, de solitude, de vide, de manque de plaisir ou d’énergie, et de désespoir. Sur le plan cognitif, la dépression engendre des croyances néfastes selon lesquelles les expériences négatives sont la faute de l’individu, le monde qui l’entoure est un endroit solitaire et effrayant, et les choses ne s’amélioreront jamais. Sur le plan interpersonnel, la dépression est marquée par des actions et des réponses aux autres qui déstabilisent leurs relations et créent un fossé entre l’individu souffrant de dépression et son entourage.
La dépression peut souvent entraver gravement le sentiment d’estime de soi d’un individu, sa place dans la société et son fonctionnement quotidien.

Démographie de la dépression : La dépression est un trouble de santé mentale relativement répandu, qui touche environ un adulte sur 15 (soit 6,7%) de la population adulte. Aux États-Unis, 17,3 millions d’adultes (7,1%) auraient connu un ou plusieurs épisodes dépressifs au cours de leur vie.
Il a été démontré que plusieurs facteurs de risque augmentent les chances de développer un TDM. Il s’agit notamment de la génétique, de l’environnement de l’enfance, d’un penchant tempéramental, d’événements ultérieurs de la vie et de l’existence de conditions mentales ou médicales supplémentaires.
Le trouble dépressif majeur fait partie de la grande famille des troubles dépressifs, qui comprend la dysthymie (trouble dépressif persistant et moins sévère), le trouble dysphorique prémenstruel, le trouble dépressif induit par des substances/médicaments et le trouble dépressif dû à une autre condition médicale.
Anxiété : Aspects clés
L’anxiété est définie comme une inquiétude extrême, défavorable et disproportionnée face à une menace possible. Contrairement à la peur, qui est considérée comme une réponse mesurée à une menace perçue, l’anxiété se caractérise par sa réactivité excessive aux stimuli potentiellement dangereux.
 Démographie de l’anxiété : L’anxiété est une famille de troubles à laquelle un grand nombre d’individus sont confrontés. Aux États-Unis, 19,1% sont diagnostiqués avec au moins un trouble de l’anxiété, avec 31,1% des adultes américains ayant eu affaire à un trouble de l’anxiété à un moment de leur vie.
Démographie de l’anxiété : L’anxiété est une famille de troubles à laquelle un grand nombre d’individus sont confrontés. Aux États-Unis, 19,1% sont diagnostiqués avec au moins un trouble de l’anxiété, avec 31,1% des adultes américains ayant eu affaire à un trouble de l’anxiété à un moment de leur vie.
L’anxiété et la dépression sont toutes deux considérées comme des symptômes centraux de la santé mentale et sont incluses dans les définitions de nombreux troubles de la santé mentale en tant qu’attributs déterminants.
L’anxiété et la dépression ont toutes deux été associées à l’expérience de la détresse face à l’inconnu, la dépression étant liée à un vague sentiment de deuil, et l’anxiété se développant à partir de la pensée d’une menace future dont la probabilité reste incertaine. Alors que la dépression se définit par un manque d’énergie, l’anxiété est plutôt perçue comme une surcharge du système, et liée à une inquiétude excessive face à la possibilité de se faire du mal.
La famille de l’anxiété comprend les troubles suivants :
- Trouble d’anxiété généralisée : Inquiétude excessive concernant un ou plusieurs domaines majeurs de la vie (travail, maison, famille, etc.).
- Trouble de l’anxiété de séparation : Détresse accrue liée à la séparation d’une figure d’attachement (à l’exclusion des stades de développement pertinents de l’enfance).
- Trouble panique : Crises de détresse sévères et inattendues, avec éventuellement la crainte de la survenue de la prochaine crise.
- Trouble de l’anxiété sociale : Détresse face à des situations sociales pouvant impliquer un examen minutieux.
- Phobie spécifique : Peur de certains stimuli, objets ou scénarios.
- Mutisme sélectif : Incapacité de parler en public.
- Agoraphobie : Peur des espaces ouverts ou fermés, de l’utilisation des transports en commun, d’être dans une foule ou à l’extérieur et seul lors de situations spécifiques.
- Trouble anxieux induit par une substance ou un médicament : Symptômes d’anxiété développés suite à la consommation de médicaments ou à l’abus de substances.
Trouble obsessionnel-compulsif : Aspects clés
Le trouble obsessionnel-compulsif, ou TOC, est un trouble mental défini par la combinaison d’un contenu mental anxiogène et d’actions physiques. Le TOC peut prendre beaucoup de temps, créer des quantités significatives de détresse et altérer le fonctionnement dans plusieurs domaines majeurs de la vie.
Le TOC agit essentiellement comme un mécanisme de défense hyperactif qui introduit de façon répétée l’anxiété dans le système de santé mentale de l’individu. Il consiste principalement en des pensées obsessionnelles et des comportements compulsifs qui tournent autour d’une préoccupation commune, comme la propreté ou la sécurité personnelle, qui a été poussée à l’extrême.

Pensées obsessionnelles : Les pensées liées aux TOC ont tendance à se concentrer sur un ou plusieurs thèmes qui causent une détresse extrême à la personne. Ces pensées sont intrusives, non désirées et ont tendance à se répéter de manière ruminative.
Les quatre thèmes les plus courants liés aux TOC sont la préoccupation de la propreté et de la contamination, l’inquiétude face à des événements catastrophiques, les pensées taboues et la pensée « juste ce qu’il faut » qui se concentre excessivement sur la symétrie et l’organisation.
Comportement compulsif : Les personnes qui luttent contre les TOC ont souvent l’impression d’être assaillies par leur propre esprit, en raison de leurs schémas de pensée défavorables et répétitifs. En conséquence, beaucoup développent des rituels de comportement répété dans un effort pour supprimer leur sentiment d’anxiété qu’ils éprouvent. Mais si ces comportements peuvent temporairement apporter un soulagement, ils finissent par devenir compulsifs, contribuant ainsi à l’augmentation du niveau de stress de l’individu.
Les exemples de comportements liés aux TOC sont nombreux et comprennent le fait de frotter excessivement les sols, de vérifier sans cesse que tous les appareils ménagers sont bien éteints, d’organiser et de réorganiser ses placards sans fin, ou d’éviter de rencontrer quelqu’un pour tenter de s’empêcher d’avoir des pensées négatives à son sujet.
Démographie des TOC : 2,3 % des adultes américains et 1 % à 2,3 % des enfants et adolescents américains sont confrontés à des TOC. Si ce trouble peut se manifester à tout âge, les symptômes du TOC apparaissent généralement entre l’âge de dix ans et le début de l’âge adulte. Il convient de noter que les TOC peuvent être difficiles à diagnostiquer et sont souvent expliqués comme des idiosyncrasies personnelles. Pour cette raison, il faut en moyenne 14 à 17 ans entre le moment où les symptômes deviennent apparents et celui où le patient commence à recevoir un traitement.
Le TOC a été lié à un certain nombre de facteurs de risque. Ceux-ci comprennent la génétique, les facteurs environnementaux, le tempérament et les événements de la vie.
Une gamme de troubles liés au TOC
Le TOC fait partie d’une gamme de ce que le DSM-V appelle les troubles liés au TOC. Les conditions de ce groupe impliquent des schémas de pensée obsessionnels et des actions ou cérémonies non désirées destinées à atténuer les sentiments d’anxiété. Ils comprennent la thésaurisation, la trichotillomanie (arrachage des cheveux), l’excoriation (picage de la peau), la thésaurisation et le trouble dysmorphique corporel (une préoccupation avec un défaut physique perçu).
Comment le TDM, le TOC et l’anxiété sont liés les uns aux autres
Ces trois conditions ont quelque chose à voir avec les deux autres, bien que de manière quelque peu différente.
Lier le TOC et l’anxiété
Le lien entre le TOC et l’anxiété est le plus direct, car l’anxiété est le symptôme central à apparaître dans le TOC, et la raison pour laquelle le TOC était auparavant inclus dans la famille de l’anxiété, au lieu de sa propre section distincte dans les deux principaux manuels de diagnostic – le DSM-V de l’Association psychiatrique américaine et la CIM-10 de l’Organisation mondiale de la santé.
Lister le TOC avec d’autres troubles axés sur l’anxiété était logique, puisque l’anxiété est le symptôme central du TOC. Cependant, plusieurs développements cruciaux dans le domaine de la recherche sur les TOC ont justifié la séparation de ce trouble dans sa propre catégorie : premièrement, des découvertes scientifiques de pointe ont permis de cartographier les voies et structures neuronales qui jouent un rôle dans le développement de cette affection ; deuxièmement, les thérapeutes du domaine ont remarqué que des traitements spécifiques, tels que la thérapie cognitivo-comportementale, sont en mesure d’offrir aux personnes atteintes de TOC un soulagement des symptômes dont elles ont grand besoin ; troisièmement, la recherche génétique axée sur les TOC a mis en évidence des points communs génétiques pour les TOC et les troubles liés aux TOC, ce qui les sépare encore davantage des autres troubles fondés sur l’anxiété.
Comment le TOC et l’anxiété sont liés à la dépression
En tant qu’affection fondée sur l’anxiété, le TOC et les troubles anxieux découlent du même symptôme de base. Mais comment l’anxiété ou les TOC sont-ils liés à la dépression ?
Un lien plutôt intuitif entre ces deux catégories centrées sur l’anxiété et la dépression est basé sur la causalité : une personne qui souffre soit de TOC, soit d’anxiété peut se retrouver à se sentir désespérée, triste ou incapable d’apprécier la vie – tous les symptômes de la dépression. En tant que tel, le fait d’être confronté à l’un ou l’autre de ces troubles pendant longtemps peut éventuellement les amener à développer également une dépression.

Deuxièmement, les trois familles de troubles apparaissent souvent ensemble. Ainsi, la dépression, l’anxiété et les TOC présentent tous un niveau élevé de comorbidité les uns avec les autres, la probabilité de développer deux ou plusieurs d’entre eux ensemble étant significativement plus élevée que le hasard. Malheureusement pour les personnes confrontées à plusieurs de ces affections à la fois, la comorbidité diminue les chances de guérison sans symptômes par rapport à celles qui luttent contre des troubles singuliers.
La génétique semble également façonner la relation entre ces trois affections. Le lien semble ici passer par le neuroticisme, un trait de personnalité qui provoque des réactions intenses et négatives aux facteurs de stress internes et externes, entraînant des sentiments de tristesse, de culpabilité et de colère. Comme le névrosisme s’est avéré être à la fois hautement héréditaire et un facteur de risque pour l’anxiété, la dépression et les TOC, les chercheurs de cette caractéristique ont émis l’hypothèse qu’il agit comme un médiateur entre les trois conditions.

Enfin, les structures neuronales semblent également jouer un rôle dans le développement comorbide de l’anxiété, du TOC et de la dépression. Plus précisément, il a été démontré que l’amygdale et son rôle dans le traitement des émotions sont associés au développement de ces trois troubles. Cela est particulièrement vrai en ce qui concerne le conditionnement classique, qui permet d’associer une réponse physiologique ou émotionnelle (comme la transpiration ou un sentiment d’anxiété) à un certain stimulus (l’apparition d’un chien), après la création d’un lien entre les deux (un événement traumatique comme la morsure d’un chien). En effet, il a été démontré que les lésions de l’amygdale affectent la façon dont nous traitons et percevons les stimuli menaçants et les expressions de bonheur, ce qui peut entraîner l’apparition de symptômes liés à la dépression, à l’anxiété et aux TOC.
Comment aborder le traitement de ces trois affections
Comprendre sur quels symptômes porter son attention est une étape importante dans la préparation d’un traitement. À cette fin, il existe plusieurs approches pour traiter les comorbidités de santé mentale.
Une façon courante est d’évaluer quel trouble est le plus central dans la personnalité du patient, ou lequel lui cause actuellement le plus grand préjudice ou la plus grande détresse : comme mentionné précédemment, la dépression peut parfois se développer à la suite du désespoir qu’un patient peut ressentir autour de ses TOC. Dans ce cas, le traitement des TOC peut apporter un sentiment de soulagement et atténuer les symptômes de la dépression. Pour cette raison, déterminer quelle condition perturbe le plus la vie d’un individu peut aider à concentrer son traitement sur sa source de souffrance la plus centrale, tout en renforçant sa conviction que sa situation peut s’améliorer.

Une autre approche fonctionne selon une hiérarchie des troubles de santé mentale, stipulant que la dépression doit être traitée avant de traiter toute condition basée sur l’anxiété. Les partisans de cette approche notent que non seulement tous les antidépresseurs sont également considérés comme des anxiolytiques (médicaments contre l’anxiété), mais que l’existence d’une dépression en tandem avec un trouble basé sur l’anxiété signale une plus grande gravité et un pronostic moins bon. Prises ensemble, ces raisons plaident en faveur de la dépression comme étant le trouble le plus grave, dont le traitement pourrait également atténuer les symptômes de l’anxiété.
Une troisième approche, quelque peu subversive, prend à part ces trois conditions, dans une tentative de peindre une image plus large de la vie du patient, au-delà des étiquettes diagnostiques de santé mentale. Une telle perspective se préoccupe moins de savoir si un certain symptôme, comme l’hyperexcitation, fait partie du TOC ou de l’anxiété du patient, ou si son désespoir est un signe de son catastrophisme basé sur le TOC ou dû à une vision morose et dépressive de la vie. Au lieu de cela, il essaie de comprendre comment chaque symptôme s’inscrit dans l’expérience globale de la personne, dans le cadre de ses luttes existantes.
Options de traitement du TOC, de l’anxiété et de la dépression
Plusieurs traitements majeurs de santé mentale se sont avérés offrir un soulagement significatif des symptômes du TOC, de l’anxiété et de la dépression.
Antidépresseurs : Ce groupe de médicaments qui améliorent l’humeur, et en particulier les inhibiteurs sélectifs de la recapture de la sérotonine (ISRS), est considéré comme un traitement de première intention pour l’anxiété, la dépression et le TOC. Cela est dû à l’efficacité et à l’innocuité des ISRS dans le traitement de ces trois affections, vraisemblablement en diminuant le niveau de détresse ressenti par la personne qui les combat. Les ISRS agissent en augmentant la période d’activation du neurotransmetteur sérotonine, dont il a été démontré à plusieurs reprises qu’il améliore le sentiment de bien-être, réduit la réponse de l’amygdale aux stimuli effrayants et diminue la gravité des symptômes de l’anxiété et de la dépression. En plus des médicaments ISRS, le groupe d’antidépresseurs inhibiteurs de la recapture de la sérotonine-noradrénaline (IRSN) est considéré comme un traitement de première ligne pour la dépression et l’anxiété.

Traitement psychodynamique : La psychodynamique s’est avérée particulièrement efficace pour la dépression et certains troubles basés sur l’anxiété, mais moins pour le TOC. Cette forme de thérapie offre une approche étendue et profonde des causes profondes auxquelles le patient est confronté, dans le but de mieux comprendre l’environnement qui a facilité son développement. Au fur et à mesure que le contexte dans lequel ils ont grandi devient plus clair, les troubles qu’ils combattent commencent à paraître moins menaçants, et plus faciles à gérer.
TCC : La thérapie cognitivo-comportementale (TCC), et en particulier l’exposition et la prévention de la réponse (ERP), est également considérée comme un traitement de première ligne pour les TOC, en raison de son efficacité avérée dans le traitement de cette condition. La TCC fonctionne en identifiant systématiquement les croyances nuisibles, les obsessions épuisantes et les comportements pénibles et compulsifs, dans le but d’établir un sentiment de contrôle plus ferme face à des stimuli déstabilisants.
Stimulation magnétique transcrânienne profonde : la stimulation magnétique transcrânienne profonde, ou SMT profonde, est une avancée de la SMT traditionnelle en forme de 8 qui l’a précédée, qui parvient à résoudre certains des problèmes soulevés par son prédécesseur.
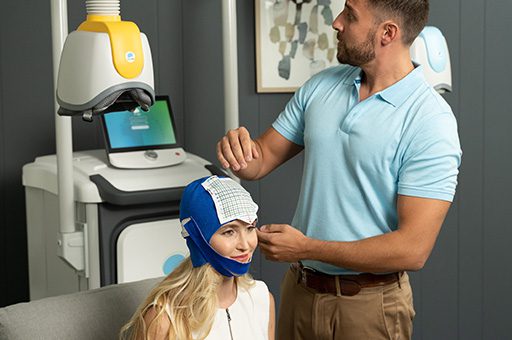
Traitement non invasif, la SMT profonde utilise un champ magnétique pour réguler de manière sûre et efficace l’activité neuronale des structures cérébrales jugées liées à un certain nombre de troubles mentaux. Ce traitement ne nécessite pas d’anesthésie et peut être intégré dans la routine quotidienne d’une personne.
 La SMT profonde parvient à surmonter la limitation de portée et de ciblage à laquelle la SMT traditionnelle est confrontée, grâce à la technologie brevetée H-Coil de la SMT profonde, qui est maintenue à l’intérieur d’un casque coussiné fixé sur la tête du patient. La bobine H produit des champs magnétiques capables d’atteindre directement des zones plus larges et plus profondes du cerveau, augmentant ainsi l’efficacité et la sécurité du traitement.
La SMT profonde parvient à surmonter la limitation de portée et de ciblage à laquelle la SMT traditionnelle est confrontée, grâce à la technologie brevetée H-Coil de la SMT profonde, qui est maintenue à l’intérieur d’un casque coussiné fixé sur la tête du patient. La bobine H produit des champs magnétiques capables d’atteindre directement des zones plus larges et plus profondes du cerveau, augmentant ainsi l’efficacité et la sécurité du traitement.
L’efficacité de la TMS profonde a été confirmée par une étude multicentrique de 2015, contrôlée par simulacre, publiée dans World Psychiatry. L’étude a conclu qu’un patient sur trois souffrant de TDM résistant au traitement a réussi à obtenir une rémission après avoir subi quatre semaines de la phase aiguë du traitement par Deep TMS.
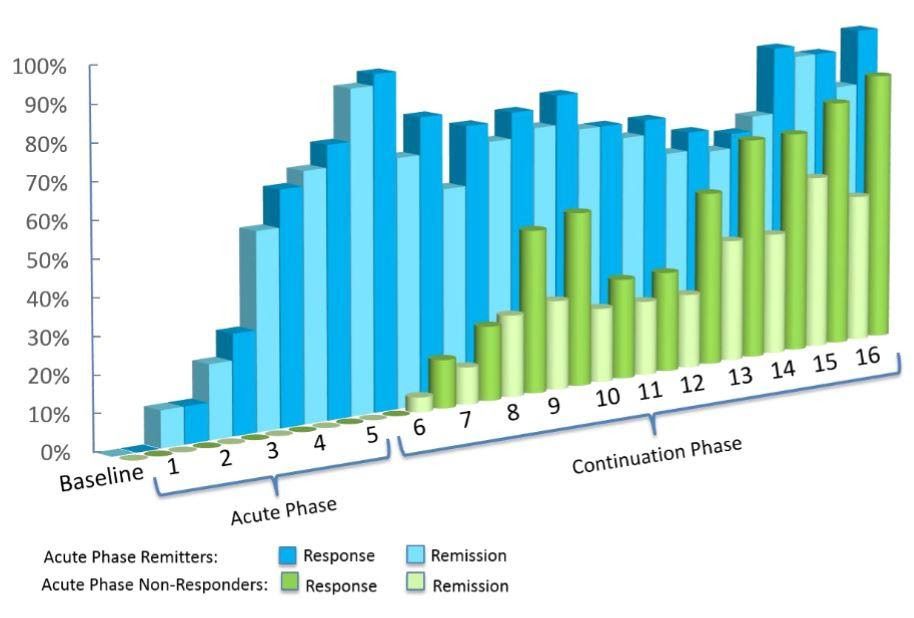
La Deep TMS a été enregistrée comme ayant des taux d’efficacité encore plus élevés dans un contexte réel. D’après les données de plus de 1 000 participants recevant la SMT profonde pour le TDM, environ 75 % ont obtenu une réponse clinique, et un patient sur deux a atteint la rémission.
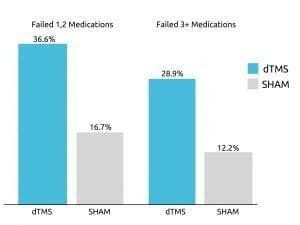
L’efficacité du traitement pour le TOC a également été corroborée dans une étude multicentrique de 2019, contrôlée par simulacre, publiée dans l’American Journal of Psychiatry. L’étude a spécifiquement constaté que la régulation des fonctions du » cortex préfrontal médian et du cortex cingulaire antérieur améliorait de manière significative les symptômes du TOC. «
En plus de son efficacité en tant que traitement autonome, la SMT profonde peut également être associée à toutes sortes de médicaments ou de thérapies supplémentaires. Une étude de 2019 publiée dans le Journal of Psychiatric Research a souligné sa capacité à s’intégrer dans un traitement plus large, en constatant qu’elle permettait d’obtenir des taux de rémission significativement plus élevés lorsqu’elle était associée à un traitement médicamenteux, par rapport à un traitement médicamenteux seul.
Il a également été démontré que la SMT profonde offrait un processus de traitement sûr, sans aucun effet secondaire durable, substantiel ou systémique. Une étude de 2007 publiée par Clinical Neurophysiology l’a confirmé, affirmant que la Deep TMS est une forme de thérapie bien tolérée qui ne provoque pas d’effets secondaires physiques ou neurologiques indésirables.
C’est cette combinaison d’efficacité et de sécurité qui, en 2013, a accordé à la Deep TMS son statut d’autorisation par la FDA pour la dépression. Deep TMS est également le premier dispositif médical non invasif à recevoir l’autorisation de la FDA pour le traitement des troubles obsessionnels compulsifs. Plus récemment, en 2020, elle a reçu le statut d’autorisation de la FDA en tant que traitement pour le sevrage tabagique. La SMT profonde est également marquée CE en Europe, comme option de traitement pour ces troubles et un certain nombre d’autres troubles mentaux
Bien qu’efficaces en tant que traitements autonomes, il convient également de mentionner que la combinaison de différentes formes de traitements peut avoir un effet plus important que chaque traitement seul. Cela s’est avéré être le cas dans les traitements basés sur l’anxiété et la dépression, en particulier lorsqu’on combine des médicaments ISRS avec une forme de psychothérapie axée sur la cognition, comme la TCC, ou lorsqu’on combine un traitement médicamenteux avec la TMS profonde.
Vous pourriez également être intéressé par…
.