 Nella pratica clinica, incontriamo un paio di condizioni di salute con tale regolarità che potremmo non pensarci due volte quando ne vediamo le manifestazioni oculari: ipertensione sistemica e dislipidemia.
Nella pratica clinica, incontriamo un paio di condizioni di salute con tale regolarità che potremmo non pensarci due volte quando ne vediamo le manifestazioni oculari: ipertensione sistemica e dislipidemia.
È noto che l’ipertensione (HTN) e la dislipidemia possono portare a diverse morbilità, tra cui infarto miocardico, ictus e danni a vari organi sistemici (in particolare i reni). Entrambe queste condizioni mettono a dura prova il sistema cardiovascolare, il che può causare cambiamenti vascolari che vediamo spesso nell’ambiente oculistico. (Si tenga presente che altre condizioni, in particolare il diabete mellito, possono avere cambiamenti retinici simili e dovrebbero essere considerati come differenziali.)
Fortunatamente, possiamo spesso osservare “segni di avvertimento” dentro e intorno agli occhi.
Effetti sul sistema cardiovascolare
Per capire l’effetto dell’HTN e della dislipidemia negli occhi, dobbiamo capire come queste condizioni influenzano il flusso di sangue tradizionale attraverso il sistema cardiovascolare. L’ipertensione fa sì che il sangue venga forzato attraverso i vasi ad una pressione maggiore, mentre la dislipidemia fa aumentare la viscosità del sangue.
– Ipertensione. La pressione alta, o ipertensione, è una condizione molto comune che colpisce circa il 31,9% degli americani sopra i 20 anni, secondo i Centers for Disease Control and Prevention (CDC).1
La pressione sanguigna può essere misurata con un dispositivo automatico o con uno sfigmomanometro e uno stetoscopio tradizionali. L’American Heart Association raccomanda che la pressione sanguigna dovrebbe essere eseguita su tutti i pazienti di età superiore ai 20 anni ad ogni esame di routine e ogni due anni, indipendentemente da qualsiasi precedente diagnosi di ipertensione.2 Due o più misurazioni di pressione alta indicano una diagnosi di HTN.3
L’eccezione è quando è presente l’ipertensione maligna (emergenza ipertensiva), che è considerata un’emergenza medica e si verifica quando la lettura sistolica supera i 180 mm Hg e/o il numero diastolico supera i 110 mm Hg.4
L’HTN è un fattore importante nelle malattie cardiovascolari perché mette sotto sforzo il cuore e i vasi. È anche collegato a infarti del miocardio (MI) e incidenti cerebrovascolari (CVA), o ictus. Inoltre, lo stress causato dall’HTN sui vari organi può portare a danni significativi e persino al fallimento. L’insufficienza renale è una grave conseguenza dell’alta pressione sanguigna, soprattutto nella fase di emergenza ipertensiva.
– Iperlipidemia. Il CDC stima che il 27,9% degli americani ha il colesterolo alto, o iperlipidemia.1 Con l’iperlipidemia, di solito non ci sono sintomi notati dal paziente.
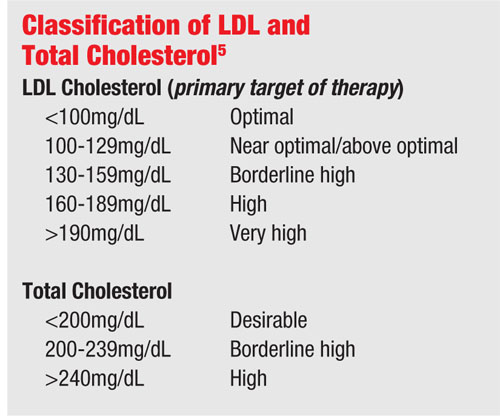
Il colesterolo viene misurato tramite analisi di laboratorio di routine a digiuno. Le due misure più preoccupanti dell’iperlipidemia sono le lipoproteine a bassa densità (LDL) e i trigliceridi.
Le lipoproteine a bassa densità sono considerate la forma “cattiva” del colesterolo (al contrario delle lipoproteine ad alta densità “buone”) e portano all’aterosclerosi, o all’ispessimento delle pareti arteriose. Questo si verifica quando le LDL si infiltrano nelle pareti arteriose attraverso le giunzioni danneggiate delle cellule endoteliali che rivestono la parete arteriosa. L’ispessimento residuo restringe il canale e diminuisce il flusso di sangue attraverso il vaso, che può portare a un infarto.
I livelli elevati di trigliceridi possono anche aumentare la viscosità del sangue. In questo caso, i trigliceridi sono spesso inclusi nel pannello lipidico per le analisi del sangue e un valore di 150mg/dL o meno è normale.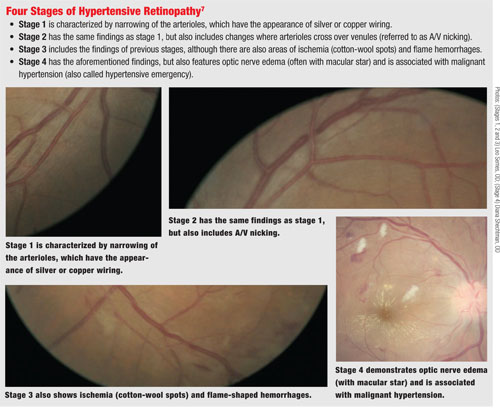
L’ipertensione e l’occhio
Sappiamo che i cambiamenti ipertensivi possono influenzare la retina, ma discutiamo prima come impatta la coroide.
Perché la vascolarizzazione coroidea non ha la stessa autoregolazione dei vasi retinici, l’aumento della pressione sanguigna può causare ischemia. Ciò è dovuto alla costrizione delle arteriole della coroide, con conseguente danno alla coriocapillare e all’epitelio pigmentato retinico (RPE), che appaiono come aree bianche sulla retina (di solito nel polo posteriore). Questo provoca il rilascio di essudati nello spazio subretinico, portando al distacco dell’RPE. In queste situazioni, la fluoresceina mostra aree di non-perfusione. Nei casi di danno ipertensivo cronico, le macchie di Elschnig possono apparire come ipertrofia del RPE con atrofia circostante.6
Sulla retina, l’HTN inizia con un restringimento generalizzato delle arteriole retiniche dovuto alla vasocostrizione. Se la pressione sanguigna rimane alta, le arteriole retiniche mostrano un aumento del riflesso luminoso che appare come un filo d’argento o di rame.
Con il tempo, l’interfaccia tra arteriole e venule si modifica, per cui l’arteriola impatta sulla venula e provoca una compressione in quel punto, portando a quella che viene spesso chiamata intaccatura artero-venosa (A/V).
Se c’è una continua tensione ipertensiva sulla vascolarizzazione, ci può essere un’eventuale perdita di autoregolazione, con conseguente danno alle cellule endoteliali delle arteriole e la fuoriuscita di plasma e contenuto del sangue dai vasi – compresi gli essudati. Questo è il punto in cui le emorragie a forma di fiamma e l’ischemia si notano sulla funduscopia. Alla fine, possono verificarsi danni al nervo ottico e allo strato di fibre nervose della retina. (Questo può verificarsi con un aumento acuto della pressione sanguigna, come nell’ipertensione maligna, o nell’HTN cronica continuata.6)
 Nello stato ipertensivo maligno, possono essere presenti edema nervoso ed essudati maculari in un modello stellato.
Nello stato ipertensivo maligno, possono essere presenti edema nervoso ed essudati maculari in un modello stellato.
Per aiutare a distinguere il livello di cambiamento nella retina dovuto all’HTN, usiamo il sistema di classificazione Keith-Wagener-Barker per la retinopatia HTN.6 La preoccupazione per i cambiamenti retinici dovuti all’ipertensione è che lo sforzo può provocare danni ai vasi. Questo è osservabile in un’occlusione venosa pendente dove si può vedere che l’interfaccia arteriola/venosa causa l’impedimento del flusso del sangue venoso, con conseguente rottura del vaso e, a seconda della posizione, può provocare un’occlusione della vena ramificata o centrale.
Il problema con queste occlusioni è il potenziale per un evento ischemico, che produce il rilascio del fattore di crescita endoteliale vascolare (VEGF). Se non trattato, il VEGF può precipitare la neovascolarizzazione che può causare altre condizioni pericolose per la vista, come l’edema maculare, il glaucoma neovascolare e la fibrosi che porta al distacco della retina. Quando i pazienti presentano una retinopatia, assicuratevi di riferirli ai loro fornitori di cure primarie, in quanto possono essere a rischio di un evento cardiovascolare.
I pazienti ipertesi spesso si presentano senza sintomi visivi o oculari. Tuttavia, alcuni pazienti si presentano ai fornitori di cure oculistiche con vaghi reclami di mal di testa, vertigini, stordimento, affaticamento, cambiamenti di visione intermittente o visione offuscata.
Sistematicamente, ci può essere anche un’indicazione di sangue nelle urine, dispnea e dolore al petto. Anche se è più frequentemente riportato da coloro che fanno uso di farmaci anticoagulanti, alcuni pazienti presentano emorragie subcongiuntivali.8 Come operatori sanitari, dobbiamo essere vigili per capire che i segni oculari e i sintomi visivi possono essere causati da condizioni sistemiche.
Questo è importante quando si guarda alla morbilità e alla mortalità dell’HTN. Per esempio, il tasso di sopravvivenza a tre anni per i pazienti con retinopatia ipertensiva di grado 1 è del 70%, ma scende a solo il 6% in quelli con grado 4.9
Inoltre, in uno studio di 13 anni, il tasso di CVA nei pazienti che avevano qualsiasi stadio di retinopatia ipertensiva è più che raddoppiato in quelli con retinopatia moderata o grave. Questo notevole aumento del rischio è direttamente correlato a livelli più alti di morbilità e illustra la grande importanza di identificare i vari livelli di retinopatia per valutare meglio il livello di rischio del paziente.10
Oltre ai cambiamenti visibili che i medici possono osservare, ci sono anche cambiamenti visti a livello istologico. Ricerche recenti dimostrano che i depositi di beta amiloide contribuiscono allo sviluppo della degenerazione maculare. Questo è importante perché l’aumento del colesterolo è stato collegato (in modelli animali) a una maggiore quantità di beta amiloide prodotta dalle cellule dell’epitelio pigmentato retinico.11 Nei ratti geneticamente modificati per avere l’ipercolesterolo, i ricercatori hanno trovato una diminuzione delle cellule gangliari retiniche insieme a ischemia, accumulo subretinico di macrofagi attivati, infiammazione di basso grado ed edema maculare.12
Dislipidemia e occhio
La dislipidemia causa anche cambiamenti negativi all’occhio. Gli emboli di colesterolo possono essere liberati dalle placche nell’arteria carotide interna e trasferirsi nelle arteriole retiniche. Questi emboli, chiamati placche di Hollenhorst, possono essere associati a una perdita transitoria della vista, o amarousis fugax. Queste placche sono una scoperta importante perché sono collegate a una maggiore probabilità di morbilità e mortalità, compresi gli attacchi ischemici transitori.9,13
Insieme alle placche liberate dalla carotide interna, ci può essere anche un accumulo di lipidi nel vaso che causa un’occlusione parziale che può portare a cambiamenti retinici che possono essere visti clinicamente. Questa condizione è chiamata retinopatia da ipoperfusione (o sindrome ischemica oculare) secondaria alla malattia occlusiva della carotide, e può essere accompagnata da emorragie puntiformi nella retina medio-periferica insieme alla possibilità di neovascolarizzazione nell’occhio.
Trattamento
In genere, il trattamento della retinopatia ipertensiva include una gestione adeguata della condizione sottostante. Quindi, il rinvio al fornitore di cure primarie del paziente è giustificato quando la retinopatia è presente.
L’esercizio fisico è stato a lungo un mezzo per migliorare la salute cardiovascolare e abbassare la pressione sanguigna. Ridurre l’ipertensione può essere fatto anche con vari farmaci sistemici per la pressione sanguigna, compresi i bloccanti dei canali del calcio, diuretici, bloccanti del recettore dell’angiotensina, inibitori dell’enzima di conversione dell’angiotensina (ACE), anti-andrenergici (come beta-bloccanti e alfa-agonisti), vasocostrittori e inibitori della renina.
Le aziende farmaceutiche hanno anche sviluppato farmaci che combinano le classi in un unico farmaco, come Lotensin HCT (benazepril e idroclorotiazide, Novartis). Come con qualsiasi farmaco, ci sono benefici e rischi (che sono al di fuori dello scopo di questo articolo) – anche se essere sicuri di utilizzare i beta-bloccanti topici con cautela quando il paziente sta già assumendo sistematicamente (o su un altro farmaco di pressione sanguigna).
Attenzione anche nel somministrare il 10% di fenilefrina in qualsiasi paziente con malattie cardiovascolari o pressione sanguigna elevata, poiché la fenilefrina ha il potenziale di aumentare la pressione sanguigna.14 Dopo l’abbassamento della pressione sanguigna a livelli “normali”, ci può essere una regressione della retinopatia in sei a 12 mesi.9
Se un paziente presenta un’ipertensione maligna con retinopatia concomitante, il bevacizumab intravitreale (Avastin, Genetech/Roche) insieme al trattamento della pressione sanguigna può aiutare a ridurre la retinopatia, soprattutto se è presente un edema maculare.15
Per la dislipidemia, il corso del trattamento consiste anche nel trattare il problema sistemico sottostante. Questo viene fatto tipicamente modificando la dieta del paziente per ridurre l’assunzione di colesterolo insieme all’esercizio fisico e ai cambiamenti dello stile di vita, come la cessazione del fumo.16 Se questo non è in grado di controllare completamente la condizione, spesso vengono prescritti dei farmaci, più comunemente con le statine. Ci sono anche altre classi di farmaci come le resine degli acidi biliari, i fibrati, i farmaci a base di niacina e anche nuovi agenti che riducono l’assorbimento del colesterolo nell’intestino. Come i farmaci per l’ipertensione, alcuni farmaci sono combinazioni di farmaci delle varie classi.
Di recente, l’American Heart Association e l’American College of Cardiology hanno pubblicato congiuntamente delle linee guida aggiornate per aiutare i medici a gestire meglio i loro pazienti sovrappeso e obesi e quelli a rischio di CVD. Perché c’è un legame indiscutibile tra obesità e malattie cardiache, le organizzazioni hanno determinato che l’obesità, come CVD, dovrebbe essere trattata come una malattia e gestito educando il paziente a consumare meno calorie che il corpo ha bisogno, esercitare più e cambiare i comportamenti malsani.
Le nuove linee guida hanno anche determinato che più pazienti possono beneficiare dell’uso di statine. In precedenza, le statine dovevano essere considerate se il rischio del paziente di un evento ischemico era del 20% in 10 anni. Le linee guida ora specificano che se quel fattore di rischio viene abbassato al 7,5% in 10 anni, e includono anche le donne oltre i 60 anni che fumano e gli uomini afroamericani oltre i 50 anni con HTN, i livelli di malattia cardiovascolare in America diminuirebbero notevolmente.17-19
Con l’alta prevalenza di ipertensione e dislipidemia nella popolazione generale, dobbiamo essere diligenti nella valutazione non solo dei disturbi vaghi associati a queste condizioni, ma anche dei segni che possono accompagnarle. Poiché queste condizioni sistemiche hanno il potenziale di causare danni significativi non solo agli occhi, ma anche ai reni, al cervello e al cuore, dobbiamo essere consapevoli dell’importanza di riferimenti e monitoraggio adeguati.
Dopo aver diagnosticato i cambiamenti oculari – e con uno sforzo concertato tra il fornitore di cure primarie del paziente, gli altri fornitori di cure oculistiche e il paziente – possiamo sperare di prevenire non solo i possibili problemi oculari, ma anche il potenziale di altri organi di essere colpiti oltre la riparazione.
Il dottor Suhr esercita presso il New Port Richey Department of Veterans Affairs Outpatient Clinic, a New Port Richey, Fla.
1. Centro nazionale per le statistiche sanitarie. Salute, Stati Uniti, 2012: Con una caratteristica speciale sull’assistenza di emergenza. Hyattsville, MD; 2013: 205-6.
2. Pickering TG, Hall JE, Appel LJ, et al. Raccomandazioni per la misurazione della pressione sanguigna negli esseri umani e animali da esperimento: parte 1: misurazione della pressione sanguigna negli esseri umani: una dichiarazione per i professionisti dal sottocomitato di istruzione professionale e pubblica del Consiglio American Heart Association su alta pressione sanguigna di ricerca. Circolazione. 2005 Feb 8;111(5):697-716.
3. Screenings raccomandati/fattori di rischio (Quick reference chart). Sito web dell’American Heart Association. Giugno 2011. Disponibile all’indirizzo: www.heart.org/screenings. Acceduto il 12 febbraio 2014.
4. Capire le letture della pressione sanguigna. Sito web dell’American Heart Association. 4 aprile 2012. Disponibile all’indirizzo: www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp. Acceduto il 12 gennaio 2014.
5. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Terzo rapporto del National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002 Dec 17;106(25):3143-421.
6. Henderson AD, Bruce BB, Newman NJ, Biousse V. Anomalie oculari legate all’ipertensione e il rischio di ictus. Rev Neurol Dis. 2011;8(1-2):1-9.
7. Keith NM, Wagener HP, Barker NW. Alcuni diversi tipi di ipertensione essenziale: il loro decorso e la loro prognosi. Am J Med Sci. 1939 Mar;197(3):332-43.
8. Skorin L. Emorragie sottocongiuntivali: Non tutte sono benigne. Optom Oggi. 2006 Jan 27:32-34.
9. Wong T, McIntosh R. Segni di retinopatia ipertensiva come indicatori di rischio di morbilità e mortalità cardiovascolare. Br Med Bull. 2005 Sep 7;73-74:57-70.
10. Ong YT, Wong TY, Klein R, et al. retinopatia ipertensiva e rischio di ictus. Ipertensione. 2013 Oct;62(4):706-11.
11. Wang J, Ohno-Matsui K, Morita I. Colesterolo aumenta la deposizione di amiloide β nella retina del mouse modulando le attività di Aβ-regolazione degli enzimi nelle cellule epiteliali del pigmento retinico. Biochem Biophys Res Commun. 2012 Aug 10;424(4):704-9.
12. Kengkoom K, Klinkhamhom A, Sirimontaporn A, et al. Effetti sul colesterolo alto alimentato al fegato, retina, ippocampo e ghiandola Harderiana in Goto-Kakizaki rat. Int J Clin Exp Pathol. 2013;6(4):639-49.
13. Savino PJ. Emboli retinici di colesterolo e ictus retinico. In: Bernstein EF, ed. Amaurosis Fugax. New York, NY: Springer; 1988:90-2.
14. Bhatia J, Varghese M, Bhatia A. Effetto di 10% fenilefrina collirio sulla pressione sanguigna sistemica in normoteso & paziente iperteso. Oman Med J. 2009 Jan;24(1):30-2.
15. Salman AG. Intravitreal bevacizumab in retinopatia persistente secondaria a ipertensione maligna. Saudi J Ophthalmol. 2013 Jan;27(1):25-9.
16. Servizio di salute pubblica, istituti nazionali di salute. ATP III Linee guida At-A-Glance Quick Desk Reference: Pubblicazione NIH No. 01-3305. 2001 maggio. Disponibile all’indirizzo: www.nhlbi.nih.gov/guidelines/cholesterol/atglance.htm. Acceduto il 12 gennaio 2014.
17. Jensen MD, Ryan DH, Apovian CM, et al. 2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and The Obesity Society. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06030-0.
18. Eckel RH, Jakicic JM, Ard JD, et al. 2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06029-4.
19. Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06028-2.