 I klinisk praxis möter vi ett par sjukdomstillstånd med sådan regelbundenhet att vi kanske inte ens tänker två gånger när vi ser ögonmanifestationer av dem: systemisk hypertoni och dyslipidemi.
I klinisk praxis möter vi ett par sjukdomstillstånd med sådan regelbundenhet att vi kanske inte ens tänker två gånger när vi ser ögonmanifestationer av dem: systemisk hypertoni och dyslipidemi.
Det är väl känt att hypertoni (HTN) och dyslipidemi kan leda till många olika morbiditeter, inklusive hjärtinfarkt, stroke och skador på olika systemiska organ (framför allt njurarna). Båda dessa tillstånd belastar det kardiovaskulära systemet, vilket kan orsaka kärlförändringar som vi ofta ser inom ögonvården. (Tänk på att andra tillstånd, nämligen diabetes mellitus, kan ha liknande näthinneförändringar och bör betraktas som en differential.)
Tyvärr kan vi ofta observera ”varningssignaler” i och runt ögonen.
Effekter på kardiovaskulära systemet
För att förstå effekten av HTN och dyslipidemi i ögonen måste vi förstå hur dessa tillstånd påverkar det traditionella blodflödet genom det kardiovaskulära systemet. Hypertoni gör att blodet tvingas genom kärlen med ett högre tryck, medan dyslipidemi gör att blodets viskositet ökar.
– Hypertoni. Högt blodtryck, eller hypertoni, är ett mycket vanligt tillstånd som drabbar uppskattningsvis 31,9 % av amerikanerna över 20 år, enligt Centers for Disease Control and Prevention (CDC).1
Blodtrycket kan mätas med en automatiserad apparat eller med en traditionell blodtrycksmätare och stetoskop. American Heart Association rekommenderar att blodtrycket ska mätas på alla patienter över 20 år vid varje rutinundersökning och vartannat år, oavsett om det finns en tidigare hypertonidiagnos.2 Två eller fler mätningar av högt blodtryck indikerar en diagnos av HTN.3
Utantaget är när malign hypertoni (hypertensiv nödsituation) föreligger, vilket betraktas som en medicinsk nödsituation och inträffar när det systoliska mätvärdet överstiger 180 mm Hg och/eller det diastoliska talet överstiger 110 mm Hg.4
HTN är en viktig faktor för kardiovaskulära sjukdomar eftersom det innebär en extra påfrestning på hjärtat och kärlsystemet. Det är också kopplat till hjärtinfarkt (MI) och cerebrovaskulära olyckor (CVA), eller stroke. Vidare kan den stress som HTN orsakar på de olika organen leda till betydande skador och till och med till misslyckande. Njursvikt är en allvarlig konsekvens av högt blodtryck – särskilt i den hypertensiva akutfasen.
– Hyperlipidemi. CDC uppskattar att 27,9 % av amerikanerna har högt kolesterol, eller hyperlipidemi.1 Vid hyperlipidemi finns det vanligtvis inga symtom som patienten noterar.
Kolesterol mäts genom rutinmässig laboratorieanalys av fasteblod. De två mest oroande måtten på hyperlipidemi är lipoprotein med låg densitet (LDL) och triglycerider.
Low-density lipoprotein anses vara den ”dåliga” formen av kolesterol (i motsats till ”bra” high-density lipoprotein) och leder till ateroskleros, eller förtjockning av artärväggarna. Detta inträffar när LDL tränger in i artärväggarna genom skadade förbindningar i de endotelceller som kantar artärväggen. Den kvarvarande förtjockningen förtränger kanalen och minskar blodflödet genom kärlet, vilket kan leda till en infarkt.
Överhöjda triglyceridnivåer kan också öka blodets viskositet. Eftersom detta är fallet ingår triglycerider ofta i lipidpanelen för blodprov och ett värde på 150mg/dL eller mindre är normalt.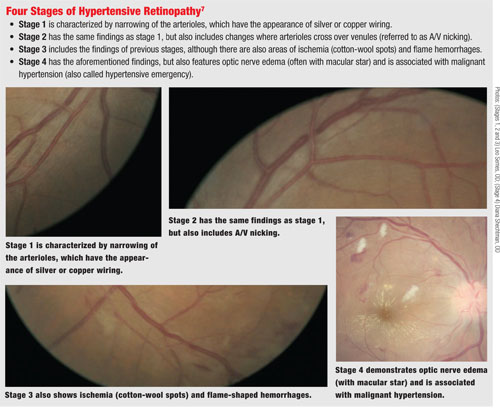
Hypertoni och ögat
Vi vet att hypertoniska förändringar kan påverka näthinnan, men låt oss först diskutera hur det påverkar aderhinnan.
Om det choroidala kärlsystemet inte har samma autoreglering som de retinala kärlen kan ökningen av blodtrycket orsaka ischemi. Detta beror på att arteriolerna i choroidan drar ihop sig, vilket leder till skador på choriocapillaris och det retinala pigmentepitelet (RPE), som uppträder som vita områden på näthinnan (vanligen i den bakre polen). Detta orsakar utsläpp av exudat i det subretinala utrymmet, vilket leder till RPE-avlossning. I dessa situationer visar fluorescein områden med icke-perfusion. Vid kronisk hypertensiv skada kan Elschnigs fläckar uppträda som RPE-hypertrofi med omgivande atrofi.6
På näthinnan börjar HTN med en generaliserad förträngning av de retinala arteriolerna på grund av vasokonstriktion. Om blodtrycket förblir högt uppvisar de retinala arteriolerna en ökad ljusreflex som ser ut som silver- eller koppartrådar.
Med tiden förändras gränssnittet mellan arteriole och venulus så att arteriole stöter på venulus och orsakar kompression i den punkten, vilket leder till vad som ofta kallas arteriovenös (A/V) nikking.
Om kärlsystemet utsätts för en fortsatt hypertensiv belastning kan det till slut uppstå en förlust av autoreglering, vilket resulterar i skador på arterioleendotelcellerna och läckage av plasma och blodinnehåll från kärlen – inklusive exsudat. Detta är den punkt då flamformade blödningar och ischemi noteras på funduskopi. Så småningom kan skador på synnerven och det retinala nervfiberskiktet uppstå. (Detta kan inträffa vid en akut ökning av blodtrycket, som vid malign hypertoni, eller vid fortsatt kronisk HTN.6)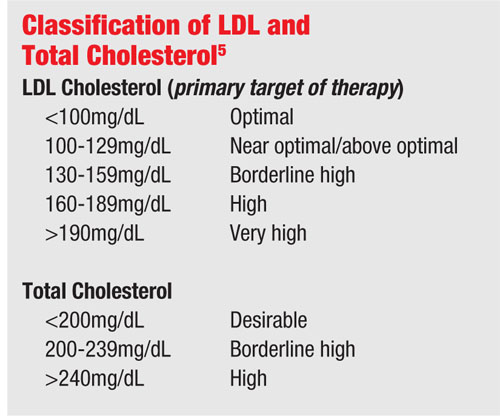 I det maligna hypertensiva tillståndet kan nervödem och makulära exudat i ett stjärnformigt mönster förekomma.
I det maligna hypertensiva tillståndet kan nervödem och makulära exudat i ett stjärnformigt mönster förekomma.
För att hjälpa till att särskilja graden av förändring i näthinnan på grund av HTN använder vi Keith-Wagener-Barkers klassificeringssystem för HTN-retinopati.6 Oron när det gäller näthinneförändringar på grund av hypertoni är att belastningen kan resultera i kärlskador. Detta kan observeras i en väntande veneocklusion där man kan se att gränssnittet mellan arteriole/venös vävnad gör att flödet av det venösa blodet hindras, vilket resulterar i en ruptur av kärlet och, beroende på var det är placerat, kan det resultera i en gren- eller centralvenös ocklusion.
Problemet med dessa ocklusioner är risken för en ischemisk händelse som ger upphov till frisättning av vaskulär endotelial tillväxtfaktor (VEGF). Om VEGF inte behandlas kan det leda till neovaskularisering som kan orsaka andra synhotande tillstånd, t.ex. makulaödem, neovaskulärt glaukom och fibros som leder till näthinneavlossningar. När patienterna uppvisar retinopati bör man se till att hänvisa dem till primärvården, eftersom de kan vara i riskzonen för en kardiovaskulär händelse.
Hypertensiva patienter uppvisar ofta inga visuella eller okulära symtom. Vissa patienter kommer dock till ögonläkare med vaga klagomål om huvudvärk, yrsel, yrsel, trötthet, intermittenta synförändringar eller suddig syn.
Systematiskt kan det också finnas en indikation på blod i urinen, dyspné och bröstsmärta. Även om det oftare rapporteras av dem som använder antikoagulerande läkemedel, presenterar vissa patienter subkonjunktivala blödningar.8 Som vårdgivare måste vi vara vaksamma på att förstå att de okulära tecknen och visuella symtomen kan orsakas av systemiska tillstånd.
Detta är viktigt när man tittar på morbiditet och mortalitet vid HTN. Till exempel är treårsöverlevnaden för patienter med hypertensiv retinopati av grad 1 70 %, men minskar till endast 6 % för patienter med grad 4.9
I en 13-årsstudie mer än fördubblades också CVA-frekvensen hos patienter som hade något stadium av hypertensiv retinopati hos dem som hade måttlig till svår retinopati. Denna anmärkningsvärda riskökning korrelerar direkt med högre morbiditetsnivåer och illustrerar den stora betydelsen av att identifiera de olika nivåerna av retinopati för att bättre kunna bedöma patientens risknivå.10
Förutom de synliga förändringar som kliniker kan observera finns det också förändringar som ses på histologisk nivå. Ny forskning visar att amyloid beta-avlagringar bidrar till utvecklingen av makuladegeneration. Detta är viktigt eftersom ökat kolesterol har kopplats (i djurmodeller) till en större mängd amyloid beta som produceras av retinala pigmentepitelceller.11 Hos råttor som genetiskt manipulerats för att få hyperkolesterol fann forskarna en minskning av retinala ganglieceller tillsammans med ischemi, subretinala ansamlingar av aktiverade makrofager, låggradiga inflammationer och makulaödem.12
Dyslipidemi och ögat
Dyslipidemi orsakar också negativa förändringar i ögat. Kolesterolemboler kan frigöras från plack i den inre halspulsådern och förflytta sig i de retinala arteriolerna. Dessa emboler, som kallas Hollenhorst-plattor, kan vara förknippade med övergående synförlust, eller amarousis fugax. Dessa plack är ett viktigt fynd eftersom de är kopplade till en större sannolikhet för morbiditet och mortalitet, inklusive transitoriska ischemiska attacker.9,13
Tillsammans med att plack frigörs från den inre halspulsådern kan det också förekomma lipidansamling i kärlet som orsakar en partiell ocklusion som kan leda till retinala förändringar som kan ses kliniskt. Detta tillstånd kallas hypoperfusionsretinopati (eller okulärt ischemiskt syndrom) sekundärt till karotisocklusiv sjukdom och kan åtföljas av punktblödningar i den mittperifera näthinnan tillsammans med möjligheten till neovaskularisering i ögat.
Behandling
Typiskt sett omfattar behandlingen av hypertensiv retinopati en korrekt hantering av det underliggande tillståndet. Så remiss till patientens primärvårdsleverantör är motiverad när retinopati föreligger.
Träning har länge varit ett sätt att förbättra den kardiovaskulära hälsan och sänka blodtrycket. Minskning av högt blodtryck kan också göras med olika systemiska blodtrycksmediciner, inklusive kalciumkanalblockerare, diuretika, angiotensinreceptorblockerare, angiotensinkonverterande enzymhämmare (ACE-hämmare), antiandrenergika (såsom betablockerare och alfaagonister), vasokonstriktorer och reninhämmare.
Läkemedelsföretag har också utvecklat läkemedel som kombinerar klasser i ett enda läkemedel, till exempel Lotensin HCT (benazepril och hydroklorothiazid , Novartis). Som med alla läkemedel finns det fördelar och risker (som ligger utanför ramen för den här artikeln) – se dock till att använda topiska betablockerare med försiktighet när patienten redan tar dem systemiskt (eller tar en annan blodtrycksmedicin).
Var också försiktig med att administrera 10 % fenylefrin till alla patienter med kardiovaskulär sjukdom eller förhöjt blodtryck, eftersom fenylefrin kan höja blodtrycket.14 När blodtrycket sänks tillbaka till ”normala” nivåer kan det ske en regression av retinopatin inom sex till tolv månader.9
Om en patient uppvisar malign hypertoni med samtidig retinopati kan intravitrealt bevacizumab (Avastin, Genetech/Roche) tillsammans med blodtrycksbehandling bidra till att minska retinopatin, framför allt om det finns makulaödem.15
För dyslipidemi är behandlingsförloppet också att behandla det underliggande systemiska problemet. Detta görs vanligtvis genom att ändra patientens kost för att minska kolesterolintaget tillsammans med motion och livsstilsförändringar, t.ex. rökstopp.16 Om detta inte kan kontrollera tillståndet helt och hållet förskrivs ofta medicinering, oftast med statinläkemedel. Det finns även andra läkemedelsklasser som gallsyroresiner, fibrater, niacinbaserade läkemedel och även nyare medel som minskar kolesterolabsorptionen i tarmarna. Liksom hypertonimediciner är vissa läkemedel kombinationsmediciner av de olika klasserna.
Nyligen släppte American Heart Association och American College of Cardiology tillsammans uppdaterade riktlinjer för att hjälpa kliniker att bättre hantera sina överviktiga och feta patienter och de som löper risk att drabbas av CVD. Eftersom det finns ett obestridligt samband mellan fetma och hjärtsjukdomar har organisationerna fastställt att fetma, liksom CVD, bör behandlas som en sjukdom och hanteras genom att utbilda patienten att konsumera färre kalorier än vad kroppen behöver, motionera mer och ändra ohälsosamma beteenden.
De nya riktlinjerna fastställde också att fler patienter kan dra nytta av statiner. Tidigare skulle statiner övervägas om patientens risk för ischemisk händelse var 20 % under 10 år. Riktlinjerna anger nu att om den riskfaktorn sänks till 7,5 % över 10 år, och även inkluderar kvinnor över 60 år som röker och afroamerikanska män över 50 år med HTN, skulle nivåerna av kardiovaskulära sjukdomar i Amerika minska kraftigt.17-19
Med den höga prevalensen av hypertoni och dyslipidemi i den allmänna befolkningen måste vi vara flitiga i bedömningen av inte bara de vaga besvären som är förknippade med dessa tillstånd, utan även de tecken som kan följa med dem. Eftersom dessa systemiska tillstånd har potential att orsaka betydande skador inte bara på ögonen utan även på njurarna, hjärnan och hjärtat måste vi vara medvetna om vikten av korrekt remittering och övervakning.
Efter att ha diagnostiserat okulära förändringar – och med en samlad insats bland patientens primärvårdsläkare, andra ögonvårdsläkare och patienten – kan vi förhoppningsvis förhindra att inte bara de eventuella okulära problemen uppstår, utan även att andra organ kan påverkas bortom all räddning.
Dr Suhr praktiserar vid New Port Richey Department of Veterans Affairs Outpatient Clinic i New Port Richey, Fla.
1. Nationellt centrum för hälsostatistik. Hälsa, USA, 2012: Med särskild uppmärksamhet på akutsjukvård. Hyattsville, MD; 2013: 205-6.
2. Pickering TG, Hall JE, Appel LJ, et al. Rekommendationer för blodtrycksmätning hos människor och försöksdjur: del 1: blodtrycksmätning hos människor: ett uttalande för yrkesverksamma från underkommittén för professionell och offentlig utbildning av American Heart Association Council on High Blood Pressure Research. Circulation. 2005 Feb 8;111(5):697-716.
3. Rekommenderade screeningar/riskfaktorer (Snabbreferenskarta). Webbplats för American Heart Association. Juni 2011. Tillgänglig på: www.heart.org/screenings. Tillgänglig den 12 februari 2014.
4. Förstå blodtrycksmätningar. Webbplats för American Heart Association. Den 4 april 2012. Tillgänglig på: www.heart.org/HEARTORG/Conditions/HighBloodPressure/AboutHighBloodPressure/Understanding-Blood-Pressure-Readings_UCM_301764_Article.jsp. Tillgänglig den 12 januari 2014.
5. National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III) final report. Circulation. 2002 Dec 17;106(25):3143-421.
6. Henderson AD, Bruce BB, Newman NJ, Biousse V. Hypertension-related eye abnormalities and the risk of stroke. Rev Neurol Dis. 2011;8(1-2):1-9.
7. Keith NM, Wagener HP, Barker NW. Några olika typer av essentiell hypertoni: deras förlopp och prognos. Am J Med Sci. 1939 Mar;197(3):332-43.
8. Skorin L. Subkonjunktivala blödningar: Alla är inte godartade. Optom Today. 2006 Jan 27:32-34.
9. Wong T, McIntosh R. Hypertensive retinopathy signs as risk indicators of cardiovascular morbidity and mortality. Br Med Bull. 2005 Sep 7;73-74:57-70.
10. Ong YT, Wong TY, Klein R, et al. Hypertensiv retinopati och risk för stroke. Hypertension. 2013 Oct;62(4):706-11.
11. Wang J, Ohno-Matsui K, Morita I. Kolesterol ökar amyloid β-avlagringen i näthinnan hos musen genom att modulera aktiviteterna hos Aβ-regulerande enzymer i retinala pigmentepitelceller. Biochem Biophys Res Commun. 2012 Aug 10;424(4):704-9.
12. Kengkoom K, Klinkhamhom A, Sirimontaporn A, et al. Effekter av högt kolesterolfoder på lever, näthinna, hippocampus och Harderian gland hos Goto-Kakizaki råtta. Int J Clin Exp Pathol. 2013;6(4):639-49.
13. Savino PJ. Retinala kolesterolemboler och stroke i näthinnan. In: Bernstein EF, ed. Amaurosis Fugax. New York, NY: Springer; 1988:90-2.
14. Bhatia J, Varghese M, Bhatia A. Effekten av 10 % fenylefrin ögondroppar på systemiskt blodtryck hos normotensiva & hypertensiva patienter. Oman Med J. 2009 Jan;24(1):30-2.
15. Salman AG. Intravitrealt bevacizumab vid persisterande retinopati sekundärt till malign hypertoni. Saudi J Ophthalmol. 2013 Jan;27(1):25-9.
16. Public Heath Service, National Institutes of Health. ATP III Guidelines At-A-Glance Quick Desk Reference: NIH Publication No. 01-3305. 2001 May. Tillgänglig på: www.nhlbi.nih.gov/guidelines/cholesterol/atglance.htm. Tillgänglig den 12 januari 2014.
17. Jensen MD, Ryan DH, Apovian CM, et al. 2013 AHA/ACC/TOS Guideline for the Management of Overweight and Obesity in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and The Obesity Society. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06030-0.
18. Eckel RH, Jakicic JM, Ard JD, et al. 2013 AHA/ACC Guideline on Lifestyle Management to Reduce Cardiovascular Risk: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06029-4.
19. Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2013 Nov 7. pii: S0735-1097(13)06028-2.