El Dr. Talmadge King Jr., decano de la Facultad de Medicina de la UCSF, cuenta la historia de un médico de urgencias que había perdido un documento y lo buscaba frenéticamente en los cubos de basura situados detrás del Hospital General y Centro de Traumatología Zuckerberg de San Francisco. Lo que encontró en su lugar, entre la montaña de basura, fueron los talonarios de recetas arrugados que los pacientes habían tirado a los cubos de basura del hospital durante toda la semana.
«A partir de entonces, las conversaciones que ese médico de urgencias mantenía con sus pacientes cambiaron. Se convirtieron en: ‘Bueno, usted necesita estos medicamentos. ¿Qué puede pagar? ¿Cómo puedo ayudarle?», relata King. «A menudo no es que los pacientes no sigan los consejos. Es que no pueden pagar los medicamentos, no entendieron por qué debían tomarlos, o simplemente que no sintieron que el médico siquiera los escuchó».»
Revista de la UCSFOtoño 2015
Lea un flipbook digital de todo el número de otoño de la Revista de la UCSF.

La pobreza choca con la salud todos los días en la UCSF, lo que obliga a médicos y científicos a idear formas de desentrañar las dos, una complejidad a la vez. Es la enfermera que intenta ayudar a una madre que vive en un hotel de una sola habitación a encontrar refrigeración para el antibiótico de su hijo antes de que una infección le rompa el segundo tímpano. O el científico que recoge datos sobre los efectos tóxicos del estrés en los niños no nacidos. O el dentista que trata de salvar los dientes encanecidos de un niño pequeño, el portal más obvio de la pobreza.
Cada uno de ellos es una solución temporal, que no hace más que arañar la superficie de lo que los epidemiólogos llaman desde hace tiempo la «causa de las causas»: la propia pobreza. Este año se cumple el 50º aniversario de la Guerra contra la Pobreza del presidente Lyndon B. Johnson, parte de su visión de la Gran Sociedad, que nos trajo programas como Medicare, Medicaid y Head Start. Sin embargo, la discrepancia de ingresos entre ricos y pobres no ha sido tan amplia como ahora desde finales de la década de 1920, una época que Mark Twain denominó la Edad Dorada debido a la abyecta pobreza que existía bajo un fino barniz de gran riqueza. Hoy en día, desde sus asientos de primera fila sobre los efectos de la pobreza en la salud, los científicos y los médicos de la UCSF están documentando cuidadosamente, y tratando de mitigar, el debilitante peaje de la pobreza a medida que pasa por las familias, de una generación a otra.
Aumentando la evidencia
«El estatus socioeconómico es el más poderoso predictor de enfermedades, trastornos, lesiones y mortalidad que tenemos», dice Tom Boyce, MD, jefe de la División de Medicina del Desarrollo de la UCSF dentro del Departamento de Pediatría. El estatus socioeconómico es un término que suele incluir mediciones de los ingresos, la educación y el prestigio laboral, de forma individual o combinada. El poder predictivo de los ingresos por sí solos es quizá más evidente cuando se considera la esperanza de vida. Los adultos empobrecidos viven entre siete y ocho años menos que los que tienen unos ingresos cuatro o más veces superiores al nivel federal de pobreza, que es de 11.770 dólares para un hogar unipersonal, tanto si se vive en Silicon Valley como en el Cinturón del Óxido o en el Sur rural.
Las discrepancias en la duración de la vida aumentan significativamente cuando la raza entra en la ecuación. Paula Braveman, MD ’79, MPH, directora del Centro de Disparidades Sociales en la Salud de la UCSF, señala un reciente estudio sobre la esperanza de vida que utilizó la educación para reflejar el estatus socioeconómico y que también tuvo en cuenta la raza. «Descubrieron que los blancos con más de 16 años de educación vivían 14,2 años más que los negros con menos de 12 años de educación», dice Braveman, que ha publicado extensamente sobre las disparidades sociales durante más de dos décadas. «Es impactante. Refleja los efectos combinados de las desventajas socioeconómicas y las desigualdades raciales adicionales».
También es dramática la relación que tiene nacer en una familia pobre con el desarrollo del cerebro. Programas como Head Start, que intervienen con niños de 4 y 5 años para proporcionarles una mayor estimulación cognitiva, han demostrado en ensayos aleatorios que mejoran significativamente el coeficiente intelectual de los niños participantes. «Sin embargo, cuando se interrumpe la intervención, esas mejoras desaparecen», afirma Boyce, profesor distinguido Lisa y John Pritzker de Salud Conductual y del Desarrollo. La investigación es una prueba positiva de la necesidad crítica y la eficacia del enriquecimiento temprano y duradero, que en su opinión sería ideal a los 3 años de edad.
En uno de sus propios estudios, Boyce y sus colegas colocaron gorras de electroencefalograma (EEG) a niños de 8 a 12 años de edad de familias de bajos ingresos y acomodadas mientras jugaban a un juego. Las gorras de EEG rastreaban la actividad cerebral de los niños mientras el juego les obligaba a seleccionar un estímulo único entre un grupo de estímulos de aspecto similar. Los investigadores descubrieron diferencias fundamentales en la función cerebral. «Los niños de familias pobres tenían un coeficiente intelectual más bajo y un funcionamiento ejecutivo menos eficaz, que tiene lugar en la parte prefrontal del cerebro: cosas como la memoria de trabajo, la fluidez semántica y la flexibilidad cognitiva, la capacidad de cambiar fácilmente de tarea», informa Boyce. Todos ellos son esenciales para el rendimiento y el progreso académico.
Boyce señala un estudio reciente publicado en Nature Neuroscience que demuestra que cuanto más se sube en la escala de la educación de los padres, más se pliega -o superficie cortical- en el cerebro de un niño. La superficie cortical distingue a los seres humanos de otras especies; nuestros cerebros se pliegan hacia dentro para que quepa más superficie en nuestros cráneos. Los niños con las madres mejor educadas tenían literalmente más cerebro en las regiones que apoyan el lenguaje, la lectura, las funciones ejecutivas y las habilidades espaciales. «Estas diferencias son las bases del sistema nervioso central de crecer en la pobreza», dice Boyce. «Es especialmente importante entender que encontrar diferencias neurobiológicas entre los niños de comunidades desfavorecidas no implica que las diferencias sean de origen genético. Más bien, muchas o incluso la mayoría de esas disparidades socioeconómicas en la estructura y la función del cerebro son consecuencia directa de una crianza temprana en condiciones empobrecidas, caóticas y estresantes».
Las enfermedades crónicas -que suponen el 70% de las muertes en este país- también están profundamente arraigadas en la pobreza. El Centro para Poblaciones Vulnerables (CVP) de la UCSF se dedica a ayudar a las poblaciones que corren el riesgo de tener una mala salud y una atención sanitaria inadecuada debido a sus vulnerabilidades sociales. Los investigadores del CVP informan de que las enfermedades crónicas afectan antes y con más frecuencia a las comunidades minoritarias. Por ejemplo, la diabetes: hace 10 años, uno de cada 11 niños tenía prediabetes; ahora es uno de cada cuatro. «Si nos fijamos en las poblaciones minoritarias, el 50% de los niños afroamericanos y un tercio de los latinos desarrollarán diabetes a lo largo de su vida. Son cifras asombrosas, y si nos fijamos en los pobres entre ellos, lo son aún más», dice Kirsten Bibbins-Domingo, PhD ’94, MD ’99, directora del CVP. «Estas enfermedades suelen aparecer en la mediana edad, pero ya estamos viendo verdaderas manifestaciones de enfermedades crónicas en personas de 20 años, adolescentes e incluso más jóvenes».
El camino de la pobreza hacia la mala salud
Las investigaciones forjan un vínculo sólido y convincente entre el bajo nivel socioeconómico y la mala salud. Sin embargo, entender cómo y por qué las personas en situación de pobreza tienen estadísticamente un mayor riesgo de enfermedad es más complejo. La dieta y el ejercicio desempeñan un papel importante a la hora de determinar el estado de salud de una persona; sin embargo, las investigaciones demuestran que estos comportamientos de salud dependen en gran medida del contexto en el que viven las personas. Los barrios pobres son más propensos a tener mayores índices de delincuencia, escuelas de menor rendimiento y poco acceso a alimentos saludables. «Es difícil hacer ejercicio en un barrio inseguro, o comer bien en un barrio donde los alimentos saludables no se venden o son más caros que las opciones no saludables», dice Nancy Adler, PhD, directora del Centro de Salud y Comunidad de la UCSF. El transporte y el tiempo también influyen en los comportamientos saludables. Una persona que ha reunido tres trabajos para llegar a fin de mes para su familia, y que debe viajar en autobús a cada uno de ellos, probablemente no tenga el lujo de disponer de tiempo para hacer ejercicio.
Estados Unidos ocupa el penúltimo lugar en pobreza infantil
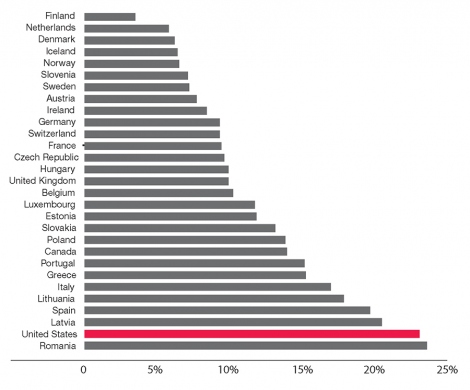
Porcentaje de niños de 0 a 17 años que viven en hogares con ingresos inferiores al 50% de la renta nacional media de entre 29 países desarrollados. Fuente: UNICEF (Haga clic en la imagen para verla más grande)
A continuación, imagine que a la pobreza se suma un niño enfermo. Por ejemplo, una familia con un niño al que se le acaba de diagnosticar asma grave, una afección crónica que suele darse en niños que viven en zonas expuestas a altos niveles de gases de escape de los automóviles. «La madre puede no tener un trabajo que le permita salir para cuidar a su hijo. Tiene que lidiar con el seguro médico, con el acceso a los especialistas y con la obtención y el coste de los medicamentos», dice Anda Kuo, doctora del 98, ex residente y directora fundadora del programa de formación de residentes Pediatric Leadership for the Underserved de la UCSF. «Todo eso es increíblemente estresante, y sabemos que, en última instancia, los niños empobrecidos con una enfermedad crónica o un diagnóstico de cáncer se enfrentan a tasas más altas de morbilidad y mortalidad que los demás».
De hecho, el puro estrés y la adversidad de la pobreza en sí misma es quizás su componente más tóxico, ya que afecta a múltiples sistemas del cuerpo. «Sabemos que los niños que crecen en la pobreza están más expuestos a las toxinas, el ruido, la agitación y la violencia», dice Boyce. «Estas exposiciones dañan la capacidad del cerebro para desarrollarse de forma óptima». Provocan que el cuerpo produzca la hormona cortisol, que pone al cuerpo en alerta máxima para que las personas puedan maximizar su capacidad de escapar de una amenaza. Dicho en términos evolutivos, esto significa que si te encuentras con un león, tu cuerpo libera cortisol para que puedas huir.
«El cortisol básicamente desactiva funciones que no necesitas en un momento de estrés extremo, como la reproducción o la digestión. Tu presión sanguínea sube, moviliza la glucosa para que tengas energía para la huida», dice Adler. Eso está bien cuando te encuentras con un león de vez en cuando. Pero cuando te encuentras con el estrés todos los días en casa o en el trabajo, te pasa factura.
Las personas que tienen una respuesta continuamente elevada al estrés pueden adquirir una carga alostática -desgaste del cuerpo causado por el estrés- que desconecta permanentemente su sistema endocrino y hace que produzca cortisol en exceso. Su nivel de cortisol sube y no baja, lo que les expone a un riesgo de enfermedad cardiovascular de por vida. Otros expuestos al estrés constante tienen una «hipo-respuesta», un efecto de aplanamiento, y no producen cortisol incluso cuando es necesario, lo que crea un mayor riesgo de enfermedades autoinmunes como la artritis, explica Adler.
«La pobreza se mete en nuestra piel y provoca cambios biológicos que pueden durar hasta la edad adulta, incluso cuando las circunstancias cambian, y, en algunos casos, afectan a la siguiente generación a través de la salud materna», dice Bibbins-Domingo. Hay pruebas emergentes de que las tensiones de la pobreza podrían crear un efecto duradero a través de lo que se llama cambios epigenéticos en la forma en que se expresan nuestros genes, y que estos efectos pueden incluso ocurrir en el útero.
«Así que, cíclicamente, la pobreza conduce a la mala salud y la mala salud conduce a la pobreza», dice Bibbins-Domingo, que tiene la Cátedra de Medicina Lee Goldman, MD. «Si ese ciclo se repite a lo largo de las generaciones, estamos hablando de efectos importantes y aparentemente insolubles en las comunidades que viven en la pobreza».
Esquivar la bala
¿Cómo puede entonces un clínico prevenir o tratar la enfermedad en pacientes pobres si la vivienda inestable, las escuelas de bajo rendimiento y la exposición a las toxinas y la violencia conspiran para minar su salud?
30 años después: Cómo ayuda la intervención
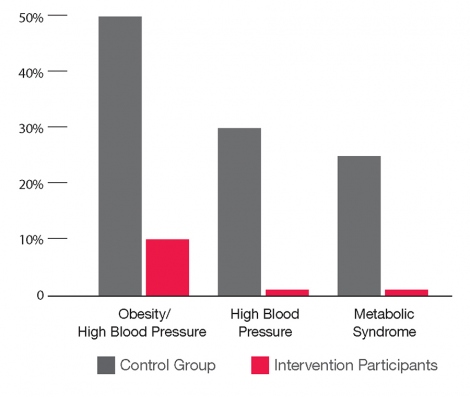
El Proyecto Abecedario fue un programa de educación temprana en Carolina del Norte para niños desde la infancia hasta los 5 años que corrían el riesgo de sufrir retrasos en el desarrollo y fracaso escolar. Los efectos a largo plazo del proyecto han revelado una disminución de los signos del síndrome metabólico, en forma de reducción de la presión arterial, disminución del nivel de azúcar en la sangre, disminución de la grasa en la cintura y niveles de colesterol más normales que, en conjunto, disminuyen los riesgos de enfermedad cardíaca, accidente cerebrovascular y diabetes. Fuente: Campbell, Heckman, et. al; Science, 2014
Los profesionales e investigadores de la UCSF llevan mucho tiempo desarrollando programas y estudios para sortear los determinantes sociales de la salud. «La gente se pregunta: ‘¿Qué puede hacer un médico con respecto a las personas sin hogar?», dice King. «Resulta que mucho». Mientras King era jefe del Departamento de Medicina, los médicos del Zuckerberg San Francisco General tomaron nota de que ciertos pacientes sufrían frecuentes hospitalizaciones. Tras investigar un poco, descubrieron que a menudo estos pacientes no tenían una vivienda estable en la que convalecer. Esto llevó al hospital a desarrollar un programa de respiro que incluía un alojamiento a corto plazo para personas sin hogar que se estaban recuperando de una hospitalización o que estaban recibiendo atención médica por una condición que los hacía demasiado enfermos para vivir en la calle o en un refugio.
Stuart Gansky, DrPH, director del Centro para Abordar las Disparidades en la Salud Oral de los Niños de la UCSF, ha tenido un gran éxito en el cambio de la norma de atención para los niños empobrecidos en riesgo de enfermedad dental. Su grupo demostró, en un ensayo aleatorio con niños pobres de San Francisco, que el barniz de flúor, que se utiliza habitualmente en Europa en niños mayores, previene las caries cuando se aplica dos veces al año en los dientes de los preescolares. Los pediatras pueden aplicarlo de forma rápida, sencilla y con gran efecto para las familias que no tienen acceso a la atención dental. Señala la competencia cultural como la clave del éxito de su estudio. «En un estudio relacionado, nuestros antropólogos médicos y científicos sociales realizaron entrevistas para conocer la experiencia de la gente, lo que funciona y lo que no funciona en el contexto de sus vidas», recuerda Gansky, que ocupa la Cátedra de Odontología de Atención Primaria John C. Greene. «Contratamos a personas biculturales y bilingües con las que las familias de los pacientes pudieran relacionarse». El personal se enteró de que muchos padres no podían traer a sus hijos a la clínica durante la semana laboral por conflictos de trabajo o por la distancia. «Hicimos visitas de seguimiento los sábados o por las noches», informa. «Creamos salas de juego para los hermanos. El estudio de Gansky ha dado con una alternativa viable y más barata que una visita al dentista, pero, como todos estos programas, no aborda las raíces de la pobreza. Aunque el sistema sanitario por sí solo no puede resolver la pobreza, muchos profesionales e investigadores, sobre todo en el ámbito de la pediatría, están tratando de ir más allá para intervenir antes de que las enfermedades relacionadas con la privación se instalen y causen estragos en las familias. Al hacerlo, están replanteando el alcance de la atención primaria, sobre todo en su punto de entrada más temprano e inclusivo: la pediatría.
«Primero tenemos que desechar todas nuestras suposiciones sobre lo que hacen los pediatras», dice Boyce, «sobre todo ahora que los niños pueden ser vacunados y recibir tratamiento para una infección de oído en un Walmart». Utilizando la policía de proximidad como modelo, Boyce imagina centros de recursos infantiles en todos los barrios, donde los padres, que a su vez pueden haber sido mal criados, puedan recibir atención y asesoramiento de expertos sobre cómo romper el ciclo de la adversidad. «¿Podría haber centros de recursos infantiles donde se haga trabajo social y educación primaria? ¿Donde los pediatras puedan colaborar con los profesores, los trabajadores sociales y los padres?», se pregunta Boyce. «Sin duda es un modelo más amplio y mejor que el que tenemos ahora».

Foto de Spencer Grant
Adler también está estudiando formas de ampliar el alcance del pediatra más allá de las puertas de la clínica. Está trabajando con la doctora Laura Gottlieb y sus colegas de los hospitales infantiles UCSF Benioff de San Francisco y Oakland y del SFGH para detectar problemas de vivienda, nutrición, violencia y escolarización en las familias y ponerlas en contacto con los servicios necesarios. Como parte de este esfuerzo, están examinando el impacto en el niño. La mitad de las familias son asignadas al azar para recibir un listado en papel de los recursos que abordan sus necesidades identificadas. La otra mitad interactúa con un voluntario formado o un trabajador sanitario de la comunidad, que les ayuda a ponerse en contacto con los servicios y les hace un seguimiento por teléfono. Los resultados preliminares son alentadores y sugieren un mayor beneficio para los que reciben la intervención activa.
«Introducimos a alguien en el sistema que señala los problemas a un pediatra: ‘Este es alguien que necesita ayuda legal, inscripción en cupones de alimentos, vivienda'», dice Adler. «Los pediatras no pueden ser responsables de todas esas cosas, pero pueden formar parte de un sistema que conecta a las familias con los recursos». Aunque su intervención se centra en la pediatría, se trata de un enfoque multigeneracional que aborda la situación de la familia de forma holística.
Sabemos que, en última instancia, los niños empobrecidos con una enfermedad crónica o un diagnóstico de cáncer se enfrentan a tasas de morbilidad y mortalidad más altas que los demás.
El Centro para Poblaciones Vulnerables (CVP, por sus siglas en inglés) también está aprovechando la pasión y la furia de los adolescentes y los adultos jóvenes para impulsar el cambio de los comportamientos sanitarios en sus propias comunidades. El CVP se ha asociado con Youth Speaks y Youth Radio, poderosos portavoces entre los adolescentes y jóvenes de San Francisco, para utilizar el vídeo, la radio y la palabra hablada para transmitir mensajes sobre peligros como el tabaco, los cigarrillos electrónicos y los alimentos azucarados y procesados. Se trata de mensajes transmitidos por los jóvenes, para los jóvenes, de forma más eficaz y menos costosa que los 245.000 millones de dólares que se gastan cada año en el tratamiento de las personas con diabetes. El CVP también dirigió el desarrollo del programa EatSF de San Francisco, en colaboración con el Departamento de Salud Pública, para distribuir vales de frutas y verduras en las comunidades más pobres de la ciudad. EatSF aumenta el poder adquisitivo de los habitantes de estos barrios, permitiéndoles comprar alimentos más sanos, lo que a su vez estimula a los vendedores a abastecerse de estos artículos.
Kuo está liderando una iniciativa para unir todos los esfuerzos de la UCSF para garantizar que el bienestar infantil y la equidad sean una realidad -para todos los niños del Área de la Bahía y sus familias- mediante el desarrollo de un Colectivo de Equidad en Salud Infantil. Boyce, Adler y Braveman, los tres considerados expertos en su campo, serán partes esenciales del colectivo. «Sacará a la gente de los silos -ya sea pediatra, oncólogo, internista, epidemiólogo o neurólogo- para hablar de cómo llegar mejor a las familias con dificultades», dice Kuo. «Quiero ver a los niños del Área de la Bahía llevando una vida determinada por sus propios esfuerzos y talentos, no por los ingresos de sus padres. Esa es la esencia del sueño americano»
¿Por qué ahora?
La pobreza y sus efectos en la salud mental y física son el subtexto de muchos de los titulares del año, ya sea en las historias sobre el movimiento Black Lives Matter, sobre el aumento de los niveles de delitos violentos o sobre los esfuerzos para establecer un salario digno. La ampliación de Medicaid y el aumento del salario mínimo fueron algunas de las principales recomendaciones del informe de la Comisión Ferguson, elaborado por un grupo de expertos para ayudar a sanar la ciudad de Missouri desgarrada por el tiroteo mortal de un adolescente negro desarmado. El panel apoyó sus recomendaciones con una estadística escalofriante: la esperanza de vida media en el suburbio de Kinloch, en Missouri, de mayoría negra, es más de tres décadas menor que en el suburbio de Wildwood, de mayoría blanca.
Poder cuantificar la estela biológica de la pobreza a través de las generaciones es una herramienta poderosa. «Cuando los médicos están en la mesa enmarcando estos temas con la salud», dice Bibbins-Domingo, «eso eleva la discusión de la política». También ayuda el hecho de que los médicos hayan acudido a la mesa con pruebas más sólidas. «Cuando hace 25 años se hablaba de la pobreza y la salud o la enfermedad, creo que no se podía decir mucho sobre los mecanismos, aparte de los obvios, como la malnutrición y la exposición a tóxicos en el hogar o el barrio», dice Braveman. «Ahora podemos hablar de innumerables estudios sobre los mecanismos biológicos del estrés de estar siempre al borde de un precipicio y apenas sostenerse».
Pero generar un cambio requerirá algo más que pruebas convincentes, según Adler. Cree que debemos cambiar el enfoque de la atención sanitaria y pasar de cómo tratamos la enfermedad a reconocer por qué se produjo la enfermedad en primer lugar. «La analogía que me gusta utilizar es ésta: Si te atropella un camión, vas a querer que te traten en el SFGH; es el único centro de traumatología de nivel I de San Francisco», dice. «Pero, al final, su salud se verá más afectada por el hecho de haber sido atropellado por el camión que por la forma en que el sistema sanitario haya gestionado su atención. La pobreza es ese camión».