私たちのメンタルヘルスに対する認識は、常に進化しています。 不安症、うつ病、強迫性障害という3つの強力な精神疾患の分類もその例に漏れません。 この3つのカテゴリーは、現在、メンタルヘルスの分野で最も研究されているものの1つです。 この3つの相互作用に関する研究が進めば進むほど、より効果的な治療が可能になります。 OCD、不安障害、うつ病がどのように相互作用するかを理解する前に、個々の定義についてより深く理解することが重要です。
米国精神医学会は、うつ病(大うつ病性障害、MDD)を、生活のいくつかの異なる領域に関して、幸福度の大幅な低下を引き起こす気分障害と定義しています。 感情面では、うつ病は悲しみ、孤独感、虚無感、喜びやエネルギーの欠如、絶望感などの感情を引き起こします。 認知的なレベルでは、うつ病は、否定的な経験は自分のせいであり、自分の周りの世界は孤独で恐ろしい場所であり、物事は決して改善されないという有害な信念を生み出します。 対人関係レベルでは、うつ病は、人間関係を不安定にし、うつ病に苦しむ個人と周囲の人々との間に溝を作るような行動や反応を特徴とします。
うつ病はしばしば、個人の自己価値感、社会における自分の位置、日常的機能を著しく阻害することがあります。 うつ病は比較的よく見られる精神疾患であり、成人人口の約15人に1人(6.7%)が罹患しています。 米国では、1730万人の成人(7.1%)が生涯に1回以上のうつ病エピソードを経験したと報告されている。
いくつかの危険因子がMDD発症の可能性を高めることが示されている。
大うつ病性障害は、ジスティミア(持続性、軽度のうつ病性障害)、月経前不快気分障害、物質・薬物誘発性うつ病性障害、他の疾患によるうつ病性障害などの大きなうつ病性障害群に含まれるものです。
Anxiety: Key Aspects
不安は、起こりうる脅威に対する極端で有害かつ不釣り合いな懸念と定義されます。 知覚された脅威に対する測定された反応として見られる恐怖とは異なり、不安は潜在的に危険な刺激に対する過剰反応によって特徴づけられる。 不安は障害の仲間であり、多くの個人がそれに直面している。 米国では、19.1%が少なくとも1つの不安障害と診断され、米国の成人の31.1%が人生の中でいつか不安障害に対処したことがあるとされています。
不安とうつ病はどちらも精神衛生上の中心的な症状と考えられており、多くの精神衛生疾患の定義に定義属性として含まれている。
不安とうつ病はどちらも、未知のものに直面したときに苦痛を感じることと関連しており、うつ病は曖昧模糊としている感覚と関連し、不安はその可能性がまだ不明な将来の脅威の思考から成長する。 うつ病はエネルギーの欠如によって定義されるが、不安はよりシステムの過負荷として認識され、危害を加える可能性に対する過度の懸念と結びついている
不安ファミリーには以下の疾患がある。 1つまたは複数の主要な生活領域(仕事、家庭、家族など)に対する過剰な心配。
強迫性障害:強迫性障害。 Key Aspects
強迫性障害(OCD)は、不安を誘発する精神的内容および身体的行為の組み合わせとして定義される精神障害である。 強迫性障害は、時間がかかり、相当量の苦痛を生み出し、いくつかの主要な生活領域における機能を損なうことがあります。
強迫性障害は本質的に、個人の精神衛生システムに繰り返し不安を持ち込む過剰な防衛機構として機能します。 主に、清潔や身の安全といった共通の関心事を中心に展開する強迫観念や強迫行為で構成され、それが過活動に追い込まれるのです」

強迫観念。 OCDに関連した思考は、本人を極端に苦しめる1つまたは複数のテーマに集中する傾向があります。 そのような考えは押し付けがましく、望まないもので、反芻するように繰り返す傾向があります。
OCDに関連する4つの最も一般的なテーマは、清潔さと汚染への懸念、破滅的な出来事への心配、タブー思考、対称性と構成に過度に焦点を当てた「ちょうどよい」思考です。 強迫行為:強迫性障害と闘っている人は、有害で反復的な思考パターンのために、自分自身の心に攻撃されているように感じることがよくあります。 その結果、多くの人は、自分が経験する不安感を抑えようと、繰り返し行う行動の儀式を身につけます。 しかし、これらの行動は一時的には安心感をもたらしますが、最終的には強迫観念となり、その結果、個人のストレスレベルの上昇を助長することになります。
強迫性障害に関連する行動の例は数多くあり、過剰に床を磨いたり、すべての家電製品が安全にオフになっているか延々と確認したり、クローゼットを際限なく整理したり、相手について否定的な考えを持たないようにしようと誰かと会うのを避けたりします。
OCD Demographics:米国の成人の 2.3% および米国の子供や青年の 1 ~ 2% が OCD と直面していると言われています。 この障害はどの年齢でも始まる可能性がありますが、OCDの症状は通常10歳から成人期初期の間に現れます。 OCDは診断が難しく、しばしば個人の特異性として説明されることがあることは、特筆すべき点です。 このため、症状が明らかになってから治療を受けるまで、平均して14-17年かかります。
OCD は多くの危険因子と関連しています。
OCD関連疾患の範囲
OCDは、DSM-VでOCD関連疾患と呼ばれている範囲の一部です。 このグループの症状は、強迫観念的な思考パターンや不安感を和らげるための不要な行動や儀式を伴います。
MDD、OCD、不安症はどのように互いに関連しているか
これらの3つの疾患はすべて、多少異なる方法ではありますが、他の2つの疾患と関係があると言えます。
不安はOCDの中核的症状であるため、OCDを他の不安障害と一緒に記載することは理にかなっています。 しかし、OCDの研究分野において、いくつかの重要な進展があり、この障害を独自のカテゴリーに分けることが正当化されました。 第一に、最先端の科学的発見により、この症状の発症に関与する神経経路や構造 が明らかになったこと、第二に、この分野のセラピストが、認知行動療法などの特定の治療法が OCD患者にとって必要不可欠な症状の緩和をもたらすことに気付いたこと、第三に、OCDに特化した 遺伝子研究によりOCDやOCD関連疾患の遺伝的共通性が明らかになり、他の不安に基づいた疾患 からさらに切り離されたことが挙げられます。
How OCD and Anxiety Relate to Depression
不安に基づく症状として、OCDと不安障害は同じ中核症状から生じています。 しかし、不安や強迫性障害とうつ病はどのように関係しているのでしょうか。
これらの不安中心のカテゴリーとうつ病の間の直感的なつながりは、因果関係に基づいています:強迫性障害または不安に苦しむ人は、絶望感、悲しみ、人生を楽しめないといった、うつ病の症状すべてに気づくことがあります。 このように、これらの障害のいずれかと長く向き合うことで、最終的にうつ病も発症します。

第二に、3つの障害ファミリーはすべて一緒に現れることがよくあります。 このように、うつ病、不安神経症、強迫神経症はすべて、互いに高いレベルの共存性を示し、2つ以上を同時に発症する確率は、偶然よりもかなり高くなります。 不幸なことに、これらの疾患を同時に抱えている場合、併存していると、単一の疾患と戦っている人と比べて、症状がなく回復する可能性が低くなります。
これらの3つの疾患の関係は、遺伝も関係しているようです。 この関係は、内外のストレス要因に対して激しく不利な反応を起こし、悲しみ、罪悪感、怒りの感情をもたらす性格特性である神経症に通じているようです。 神経症は遺伝性が高く、不安、うつ、OCDの危険因子であることが分かっているため、この特性の研究者は、この特性が3つの状態の間の仲介役として機能していると仮定しています。

最後に、神経構造もまた、不安、OCD、うつ病の併発に一役買っているようだ。 具体的には、扁桃体とその感情処理の役割が、これら3つの障害の発症に関連していることが示されています。 これは特に古典的条件付けに関して言えることで、ある刺激(犬の出現)に対して、両者を結びつける絆が作られた後(犬に噛まれるなどのトラウマ的な出来事)、生理的あるいは感情的反応(発汗や不安感など)が付けられることがあるのです。 実際、扁桃体の損傷は、脅威となる刺激や幸福の表現を処理・認識する方法に影響を与え、その結果、うつ病、不安症、強迫性障害関連の症状が現れることが分かっています。
3つの症状の治療へのアプローチ方法
どの症状に注意を向けるべきかを理解することは、治療方針を立てる上で重要なステップとなります。 そのために、メンタルヘルスを併存させた治療にはいくつかのアプローチがあります。
一般的な方法の1つは、どちらの障害が患者の性格の中心となっているか、あるいは現在患者に最大の害や苦痛を与えているかを評価することです:先に述べたように、患者がOCDの周りで絶望を感じている結果、うつ病になることが時々あります。 このような場合、OCDを治療することで安心感を得ることができ、うつ病の症状も緩和され る可能性があります。 このような理由から、個人の生活に最も大きな混乱を引き起こしているのはどの状態かを把握することで、より中心的な苦しみの原因に治療を集中させ、状況は良くなるという信念を固めることができるのです。 このアプローチの支持者は、すべての抗うつ剤が抗不安薬ともみなされるだけでなく、不安系障害と同時にうつ病が存在することは、より深刻で予後が悪いことを示唆していると指摘する。
第3の、やや破壊的なアプローチは、これらの3つの状態を分解し、精神衛生上の診断名を超えて、患者の人生のより広い絵を描こうとするものである。 このような視点は、過覚醒のような特定の症状が患者のOCDや不安の一部であるかどうか、あるいは絶望がOCDに基づく破局の兆候であるか、あるいは不機嫌でうつ的な人生観によるものかどうかにはあまり関心を持ちません。
OCD、不安、うつ病の治療法
OCD、不安、うつ病の症状に対して、いくつかの主要な精神保健治療が大きな緩和をもたらすことが示されている
抗うつ薬。 この気分を高揚させる薬物群、特に選択的セロトニン再取り込み阻害薬(SSRI)は、不安、うつ、OCDの第一選択薬とされています。 これは、SSRIがこれら3つの症状すべてに対して有効かつ安全であるためで、おそらくはこれらと闘っている個人が経験する苦痛のレベルを下げることによって、治療が可能になると考えられています。 SSRIは、神経伝達物質であるセロトニンの活性化期間を延長することによって作用し、人の幸福感を向上させ、恐怖刺激に対する扁桃体の反応を抑え、不安と鬱の両方において症状の重さを減少させることが繰り返し示されている。 SSRIの投薬に加えて、抗うつ薬であるセロトニン・ノルエピネフリン再取込阻害薬(SNRI)群がうつ病と不安症の第一選択薬とされている。

心理動力学療法 精神力動療法はうつ病や不安障害に特に効果的であるが,OCDにはあまり効果がないことが分かっている。 このセラピーでは、患者が直面している根本的な原因を深く掘り下げ、患者の成長を促した環境をより良く理解しようとします。 患者が成長した背景が明らかになるにつれて、彼らが戦っている障害は、より脅威的でなくなり、より管理しやすいものに見え始める。 また、認知行動療法(CBT)、特に暴露反応妨害法(ERP)は、その効果が証明されていることから、強迫性障害の第一選択治療と考えられています。 CBTは,有害な信念,疲弊した強迫観念,苦痛を与える強迫行為を系統的に特定し,不安定な刺激に直面したときに,より強固なコントロール感覚を確立しようとするものである。
Deep TMS: Deep Transcranial Magnetic Stimulation, or Deep TMSは,それ以前の従来の8の字TMSから進化し,その前任者が提起したいくつかの問題にも対応できている。
非侵襲的な治療法である深部TMSは、磁場を利用して、多くの精神疾患と関係があるとされる脳構造の神経活動を、安全かつ効果的に調整します。 この治療法は麻酔を必要とせず、個人の日常生活に取り入れることができます。
 Deep TMSは、患者の頭に装着するクッション付きのヘルメット内に保持されたDeep TMSの特許技術、Hコイルにより、従来のTMSが直面していた範囲とターゲットの制限を何とか乗り越えることができました。 H-Coilは、より広く、より深い脳の領域に直接到達できる磁場を発生させるため、治療の効果と安全性が高まります。
Deep TMSは、患者の頭に装着するクッション付きのヘルメット内に保持されたDeep TMSの特許技術、Hコイルにより、従来のTMSが直面していた範囲とターゲットの制限を何とか乗り越えることができました。 H-Coilは、より広く、より深い脳の領域に直接到達できる磁場を発生させるため、治療の効果と安全性が高まります。
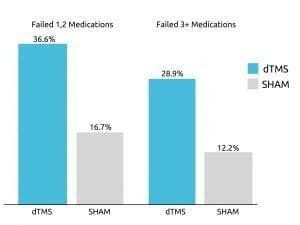
DeepTMの有効性は、2015年にWorld Psychiatry誌に掲載された多施設共同偽対照試験で確認されています。 この研究では、治療抵抗性MDD患者の3人に1人が、Deep TMS治療の急性期を4週間受けた後、寛解を達成することができたと結論づけています。
さらに、残りの患者の80%近くが継続段階で改善を経験しました。
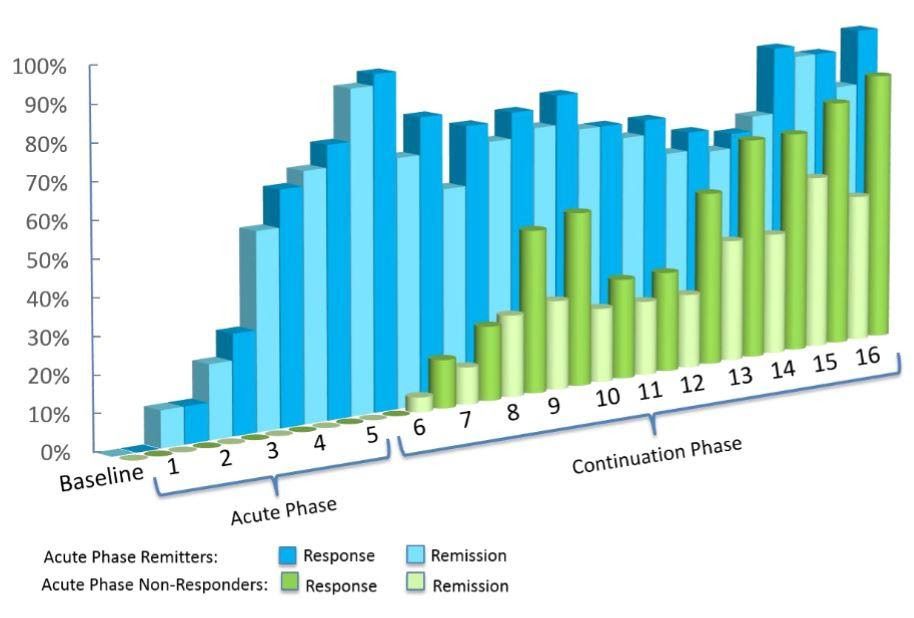
Deep TMSは、現実の環境ではさらに高い有効率を記録しています。 MDDに対してDeep TMSを受けた1000人以上のデータから、およそ75%が臨床反応を達成し、2人に1人が寛解に至りました。
OCDに対するこの治療の有効性は、2019年に『American Journal of Psychiatry』に掲載された多施設共同偽対照研究でもさらに立証されています。 この研究では特に、「内側前頭前野と前帯状皮質の機能を調節することで、強迫性障害の症状が有意に改善される」ことが明らかになりました。
単独の治療としての効果に加え、Deep TMSはあらゆる種類の投薬や追加の治療と併用することもできます。 2019年にJournal of Psychiatric Researchに掲載された研究では、より広い治療コースに統合する能力が強調され、薬物療法と組み合わせた場合、薬物療法単独と比較して有意に高い寛解率を達成することがわかりました
Deep TMSは、長く続く実質的または全身性の副作用がなく、安全な治療プロセスを提供することも明らかにされました。 2007年にClinical Neurophysiology誌に発表された研究では、Deep TMSは身体的または神経学的な有害な副作用を引き起こさない、忍容性の高い治療法であると述べられており、この有効性と安全性の組み合わせにより、2013年にうつ病に対するFDA認可を受けました。 また、Deep TMSは、強迫性障害の治療のためにFDAの認可ステータスを与えられた最初の非侵襲的医療機器でもあります。 最近では、2020年に禁煙の治療法としてFDAクリアランスのステータスを獲得しました。 Deep TMSは欧州でもCEマークを取得しており、これらやその他多くの精神疾患に対する治療法の選択肢となっています
単体の治療としても有効ですが、異なる形態の治療を組み合わせることで、それぞれの治療を単独で行うよりも大きな効果が得られることも言及しておく必要があります。 これは、不安やうつ病に基づく治療において、特にSSRIの薬物療法とCBTなどの認知に焦点を当てた心理療法を組み合わせたり、薬物療法とDeep TMSを組み合わせると、その効果が現れることが示されています