膝関節炎の概要
膝関節炎は、年間400万人以上のアメリカ人がかかっている疾患で、膝関節を覆う軟骨に変性変化が生じることで起こります。
膝関節は、個々の機能と構造を持つ3つの主要な区画を持つ複雑な構造です。内側(内側)区画と外側(外側)区画は、大腿骨の最も低い部分(大腿骨)と脛骨の最も高い部分(脛骨)の関節(または接合)によって形成されています。 膝の第3区画は、膝頭(膝蓋骨)と大腿骨の前部によって形成され、「膝蓋大腿関節」と呼ばれています。
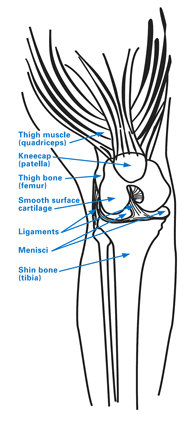
図1:膝蓋大腿区画(膝頭の後ろにある)を含む、膝の解剖図。
最初の2つの区画は、患者が平地を歩くために最も重要である一方、第3の区画(膝蓋大腿関節)は、傾斜した地面を歩く、階段を上り下りする、膝をつく、しゃがむ、座位から立ち上がるなどの活動に関与する。
膝関節炎はしばしば膝の2つ以上の区画を冒す。 しかし、まれに、関節炎は膝蓋大腿区画に孤立していることがある。 この症状は女性に多く、膝の前面(膝蓋骨の後ろ)の痛みが特徴で、傾斜地の歩行、階段の昇り降り、膝、しゃがみ、座位からの立ち上がりなどで悪化する(一方で平地での歩行は影響を受けないことが多い)。
Diagnosis of Arthritis in the Knee
「膝蓋大腿関節炎は、軟骨の損失がX線やMRIで関節に見られ、膝の他の区画に影響がない場合に診断されます」と、Hospital for Special Surgery(HSS)の副主任整形外科医Friedrich Boettner, MDは説明しています。 (注意:変形性膝関節症の患者の多くは、まず膝の内側区画で病気を発症し、その後、膝蓋大腿関節炎を発症しますが、この記事では、膝蓋大腿関節に限定して関節炎を発症する患者に焦点を当てています。)
Hospital for Special Surgeryの副主任整形外科医のBeth Shubin Stein MDは、膝蓋大腿関節炎は男性より女性に多く見られると述べています。 X線写真とMRI検査に基づいて、医師はあなたがこの状態になりやすい解剖学的要因を持っているかどうかを判断できます。孤立性膝蓋大腿関節炎の患者で頻繁に異常が見つかるX線写真のパラメーターは「Q角」であり、
Q角は、大腿前部を走る大腿四頭筋と膝関節下の膝蓋腱を通る付着部の間に決められます。 膝蓋骨は、この「筋腱複合体」に埋め込まれているため、患者さんは膝をまっすぐに伸ばすことができます。
Qの角度が正常範囲を超えるということは、膝蓋骨が横方向に引っ張られ、関節が一致しなくなっていることを示しています。 これは、膝蓋大腿関節に異常なストレスを与え、関節の柔らかいクッション(軟骨)の摩耗や損傷を進行させることにつながる。 シュビン・スタイン博士は、「女性は男性よりもQの角度が高い傾向があり、人生の3、40年目に典型的に現れるこの症状の素因となる」と指摘しています。「
膝蓋大腿関節炎になりやすいもう1つの要因は、股関節の過度の前傾で、大腿骨の頸部が股関節の中で前方に回転しすぎて、膝蓋骨にさらに外側(横方向)の力がかかる状態にあることです。
膝蓋靭帯が緩み、上記のような解剖学的異常により膝蓋骨の “maltracking “が強くなると、膝蓋骨が完全に脱落してしまうことがあります。 「この状態は、膝蓋骨の不安定性として知られていますが、脱臼のたびに膝蓋骨や関節窩の軟骨被覆がさらに損傷するため、患者さんは初期の膝蓋大腿関節炎になりやすくなります」と、シュビン・スタイン博士は説明しています。 したがって、患者は両膝に同様の問題を発症する可能性があります。
Treatment of Arthritis in the Knee
Nonsurgical Treatment
HSS の Assistant Attending Orthopaedic Surgeon である Alejandro Gonzalez Della Valle, MD は、「初期の段階では、膝蓋大腿関節炎は大きな痛みや障害を引き起こすことはない」と述べています。 多くの患者は、平らな場所を何マイルも歩くことができ、膝の柔軟性と可動域を維持することができます(不整地では不快感を感じるかもしれません)。 そのため、患者さんが治療を受ける前に病状が比較的進行していることもあります」
膝蓋大腿関節炎が発見された場合、軟骨の損傷の程度に応じて、整形外科医は階段や低い座席を避ける、椅子に枕を置いて立ち上がりやすくするなど適応策を勧めることがあります。 また、大腿四頭筋の強化やストレッチを行い、軟骨の減少を補いながら運動時の膝蓋骨の追従性を改善するために理学療法が処方されることもあります。
ほとんどの患者は、最初はアセトアミノフェン(Tylenol)または非ステロイド抗炎症薬(NSAIDs)、例えばイブプロフェン(アドビルやモトリン)またはナプロキセン(アレベ)などを飲むことによって痛みを十分に軽減することができます。 しかし、後者の市販のサプリメントに関するデータはほとんどありません。
関節内ステロイド注射(コルチゾン注射)は、痛みや関節内の炎症を抑えるためにしばしば有用な選択肢であり、手術を検討する前にほぼ必ず行われます。 また、関節を潤滑にし、ステロイド注射の効果を持続させるために、ビスコサプリメントの注射を行うこともあります。 手術以外の治療法は、特に階段を上る必要のない患者さんでは、かなり長い間成功する可能性があります。 しかし、Boettner博士は、「膝蓋大腿関節炎によって膝蓋骨の骨量が減少してくると、過度の骨量減少とインプラントの固定困難を避けるために手術を勧めることがある」と警告している
「骨と骨の間の膝蓋大腿関節炎患者に対して手術がまだ必要でないと外科医が感じる場合」、博士は、「手術の必要性はない。 Boettner博士はさらに、「患者が膝蓋骨の骨量減少や大腿骨前部の切り欠きを生じないように、X線検査を含む定期的な経過観察を勧めるかもしれません」と述べています。 例えば、軟骨の変化が軽い若い患者の場合、整形外科医は、膝頭の外側にある堅い靭帯を切って、膝頭の位置と追従性を良くし、関節の動きをよりスムーズで痛みの少ないものにする、外側リリースという手術を提案するかもしれません。
また、Qアングルを改善し、膝蓋大腿関節への圧迫を軽減する手術である脛骨結節骨切り術は、Qアングルが著しく拡大し、膝蓋大腿関節スペースが比較的よく保たれている患者において膝蓋大腿症状を改善できることがあります。 2070>
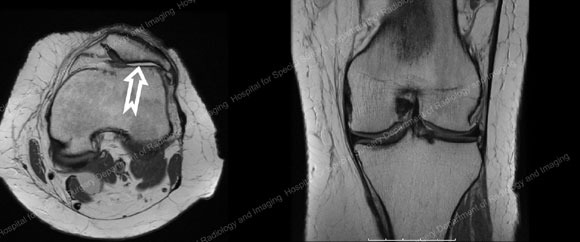
図2:膝蓋大腿部置換術を検討している47歳の患者さんのMRI画像です。 内側と外側のコンパートメントはよく保存されており、白い矢印の先にある膝蓋骨(膝頭)の後ろに示される膝蓋大腿コンパートメントに重度の関節炎があることがわかる。 (© F. Boettner, MD) 画像をクリックすると拡大します。
人工膝関節全置換術
一般に、「骨と骨の間」の関節炎や関節に軟骨がなく、関節痛が強い患者は、人工膝関節全置換術の候補になり得ます。 しかし、「人工膝関節全置換術は膝全体に変形性関節症を持つ患者さんにとっては非常に良い治療法ですが、孤立性膝蓋大腿関節症を呈する患者さんにとっては唯一の選択肢ではないことがわかりました」とDella Valle博士は言います。 「膝蓋大腿関節炎の患者さんは、術前は可動域が広く、人工膝関節置換術を受けると可動域が狭くなることがよくあります。 また、手術前は比較的長い距離を歩くことができ、回復に時間がかかる膝関節全置換術のような大きな手術は、これらの患者さんにとって魅力的ではないのかもしれません」
膝関節部分置換術
患者さんはよく、膝関節の1つ(膝蓋大腿区画)だけが影響を受けているのに、なぜすべての区画を置換しなければならないのかと、外科医に尋ねます。 膝蓋大腿関節炎が進行し、膝の内側および外側コンパートメントに病変がない患者には、整形外科医は膝の部分置換術の一種である膝蓋大腿部置換術を勧めるかもしれません。 この手術では、大腿骨と膝蓋骨の関節炎面を取り除き、人工関節の部品で置き換えますが、関節の残りの区画とすべての膝靭帯は温存されます。 2070>
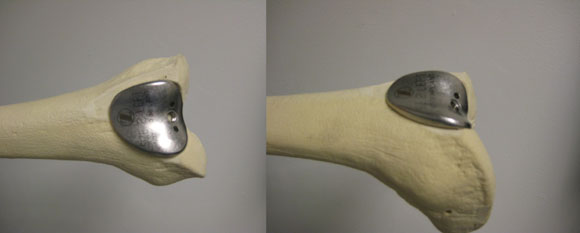
図3:人工膝蓋大腿骨インプラントの大腿骨コンポーネント像。 (© F. Boettner, MD) 画像をクリックすると拡大します。
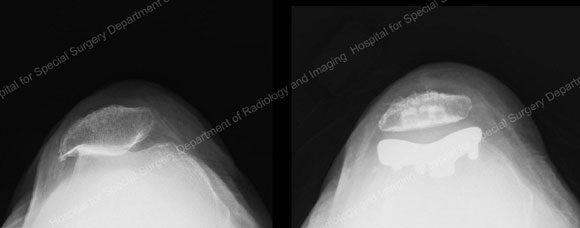
図4:膝蓋大腿関節置換術前(左)と後(右)のレントゲン写真です。 (© F. Boettner, MD) クリックすると拡大します。
Boettner博士によると、過去10年間で、膝の内側区画に対する部分膝関節置換術が一般的になってきています。 「近年では、膝蓋大腿関節の部分膝関節置換術にも関心が高まっています」
Boettner博士は、HSSの股関節・膝関節サービスのコンセンサスを要約しています:
膝蓋大腿膝関節置換術は、膝蓋大腿区画だけに影響を及ぼす進行した関節炎の、特定の患者に対する治療の選択肢となります。 このような患者さんでは、部分膝関節置換術はより侵襲の少ない手術方法であり、痛みを大幅に軽減し、膝の機能を向上させることができます。 この手術では、骨、軟骨、靭帯がより多く保存され、一般的に人工膝関節全置換術よりも回復が早いとされています。 若い患者さんには、後々再手術が必要になる可能性があることを理解した上で、人工膝関節置換術が行われます。 膝蓋大腿関節置換術は、人工膝関節全置換術の再置換術よりも簡単に行えるという利点があります。
しかしながら、股関節と膝関節のサービスでは、膝蓋大腿関節に退行性変化があり膝蓋骨のアライメントが適切である患者のみがこの手術の最適候補と考えられることを強調しておく必要があると考えています。 文献の分析によると、高齢の患者さんは膝蓋大腿関節置換術の理想的な候補者と考えられています」とDella Valle博士は説明します。「75歳以上の患者さんの活動レベルが低下すると、インプラントのゆるみや膝の残りの部分の関節炎の進行が起こりにくくなり、再手術の最も多い理由が少なくなります。 また、高齢の患者さんは複数の健康問題を抱えていることが多く、周術期の合併症のリスクも高くなります。 膝蓋大腿部置換術は侵襲が少なく、周術期の出血も最小限に抑えられるため、高齢の患者さんにとってリスクが少ないと考えるのは妥当なことだと思います」
「膝関節全置換術の再置換は通常大きな問題ではないので、膝蓋大腿部置換術は特に魅力的です。 しかし、適応基準を守ることが、最適でない機能的な結果や早期の再置換を避けるための鍵です」とDella Valle博士は述べています。
60~75歳の女性の膝蓋大腿関節炎では、最適な外科的治療の決定はより困難であるかもしれません。 これらの患者さんは、最初の手術の時期にもよりますが、75~80歳のどこかで膝蓋大腿人工関節の再置換の必要性に直面する可能性があるため、10年後に再手術が必要になる可能性が低い人工膝関節全置換術を選択することがあります。 「膝関節全置換術は、手術後の不快感が増し、可動域が制限される可能性がありますが、この年齢層では再手術の必要性が低くなります」とBoettner博士は説明します。 しかし、深部静脈血栓症(血栓)、創傷治癒の遅延、インプラント感染、インプラントの摩耗やゆるみなど、膝関節全置換術と同様の術後合併症の可能性はあります。 その他の合併症としては、神経損傷や輸血の必要性などがあり、人工膝関節全置換術に比べるとはるかに少ないものです。
「今日、私たちは最小限の侵襲性で人工膝関節全置換術の手術外傷を最小限に抑えようとしていますが、部分膝関節置換術は関節の大部分を残し、通常は人工膝関節全置換術で切除する前十字靭帯と後十字靭帯を保存して運動様式(キネマティック)を変更しないため、真の低侵襲性です」と博士は説明します。 部分置換術は、人工膝関節全置換術に比べて術後のリハビリテーションが早く、優れた機能を発揮する可能性があります」と、シュビン・スタイン医師は説明します。 ホスピタル・フォー・スペシャル・サージェリーでは、膝関節部分置換術のリハビリテーション経路を確立しており、膝関節全置換術後の3~4日に比べ、1~2日での退院が可能です。
多くの複雑な整形外科手術と同様に、Della Valle博士は、手術を行う経験の多い施設と外科医を選ぶことが患者の最善の利益になると指摘しています。
HSSでの部分膝置換術についてもっと知りたい方は、医師紹介サービスにアクセスするか1 (877) 606-1555に電話してください。
Updated: 2010年3月26日
Authors
 Friedrich Boettner, MD
Friedrich Boettner, MD
Associate Attending Orthopedic Surgeon, Hospital for Special Surgery
Associate Professor of Orthopedic Surge, Weill Cornell Medical College
Alejandro Gonzalez Della Valle, MD
Attending Orthopedic Surgeon, Hospital for Special Surgery
Professor, Clinical Orthopedic Surgery, Weill Cornell Medical College
Beth E. Shubin Stein, MD
Associate Attending Orthopedic Surgeon, Hospital for Special Surgery
Associate Professor of Orthopedic Surgery, Weill Cornell Medical College関連患者記事
 関連患者記事

